- Лечение спленомегалии
- Селезенка — что за орган
- Лечение боли в левом подреберье
- Критерии, разбор причин и проявлений, диагностика, лечение
- Этиология
- Как устроена селезенка?
- Гиперспленизм
- Функциональные исследования (углубленная диагностика)
- Прогноз для пациента после спленэктомии
- Порядок диагностики заболеваний поджелудочной железы
- Какая бывает боль
- Как лечить селезенку
- Увеличенная селезенка
- Профилактика
- Каковы функции селезенки?
- Боль в боку, возникающая при ходьбе
- Новообразования селезенки (опухоли селезенки, neoplasms, spleen tumors)
- Увеличенная селезенка — это повод для беспокойства?
- Осложнения заболевания
- Инструментальные исследования
- Как проверить поджелудочную железу (анализы, УЗИ и др. ) — диагностика заболеваний
- Обследование при спленомегалии
- Прогнозирование и предупреждение
- Функция селезенки плода
Лечение спленомегалии
Лечение основного заболевания
Лечение ориентировано на устранение первичного заболевания. Сама по себе увеличенная селезенка у бессимптомных пациентов не требует лечения, кроме случаев тяжелого гиперспленизма Гиперспленизм Гиперспленизм – это цитопенический синдром, обусловленный спленомегалией. (См. также Обзор селезенки (Overview of the Spleen)). Гиперспленизм является вторичным процессом, который может. Прочитайте дополнительные сведения . По-видимому, пациентам с пальпируемой селезенкой или со значительной спленомегалией необходимо избегать контактных видов спорта для уменьшения риска разрыва селезенки.
Селезенка — что за орган

Селезенка расположена под диафрагмой, ниже левого подреберья
Нормальный вес селезенки не должен превышать 210 грамм. Протяженность соответственно 16 сантиметров, ширина не больше 6 сантиметров.
Орган расположен под диафрагмой, ниже левого подреберья. Рядом с селезенкой расположена поджелудочная железа и кишечник.
Эксперты определяют ее следующие важные функции:
- Селезенка играет защитную роль в человеческом организме. Она не позволяет вредным веществам мешать нормальной работе остальных органов. Хирургическое вмешательство и удаление селезенки сильно понизит иммунитет человека.
- Она функционирует работу клеток. Когда орган находит не молодые эритроциты, то оперативно уничтожает их. Остатки направляются в печень.
- Участие во всех остальных процессах. Без нее невозможен иммуноглобулиновый синтез, отвечающий за человеческую иммунную защиту.
- Селезенка участвует в синтезе железа.
- Помощь в выработке лейкоцитов в период беременности у женщин. После рождения малыша эту опцию берет на себя костный мозг.
Селезенка по строению не может чувствовать боль, но из-за тесного расположения с желудком и поджелудочной железой, в период воспаления появляется боль. Она связана с расширением селезенки.
Хоть орган и не относят к числу жизненно важных, он все равно служит прекрасным фильтром от вредоносных веществ.
Лечение боли в левом подреберье
Лечебные мероприятия направлены в первую очередь на облегчение состояния пациента. Для устранения боли назначают спазмолитические, обезболивающие средства, в том числе наркотические, при необходимости делают новокаиновые блокады. С учетом установленного заболевания дальнейшая медикаментозная терапия может включать:
- Ферменты – для улучшения секреторной функции поджелудочной железы, нормализации пищеварения, устранения стеатореи. Чтобы восстановить микрофлору, ферменты комбинируют с пробиотиками.
- Антибиотики – показаны при бактериальных инфекциях, которые могут наблюдаться при увеличении селезенки, пневмонии, плеврите. Если спленомегалия связана с небактериальными причинами, показаны противовирусные, антипротозойные препараты.
- Нестероидные противовоспалительные средства. Действуют патогенетически, устраняя воспаление, и симтоматически, купируя боль. Но при язвенной болезни их применение не рекомендовано, так как они нарушают защиту слизистой.
- Ингибиторы протеаз – показаны больным с панкреатитом для нейтрализации действия ферментов, устранения боли.
Синдром Пайла хорошо поддается лечению с помощью физиотерапевтических процедур. Для устранения боли часто используют электрофорез с местными анестетиками. Для улучшения моторики кишечника, предотвращения запоров назначают УВЧ-терапию, ионофорез с прозерином. При межреберной невралгии хорошие результаты показывают магнитотерапия, рефлексотерапия, УВЧ.
При инфаркте, абсцессе, разрыве селезенки, некоторых осложнениях панкреатита необходима срочная помощь абдоминального хирурга. С учетом степени поражения органа может быть проведено иссечение отдельных участков органов либо их полное удаление. При небольших разрывах проводят сшивание ран.
При возникновении боли в левом подреберье не стоит самостоятельно пытаться поставить себе диагноз, сделать это может только врач. Длительное игнорирование симптома может стать причиной тяжелых последствий, а в некоторых ситуациях острая боль является признаком состояний, угрожающих жизни, например, разрыв селезенки.
Критерии, разбор причин и проявлений, диагностика, лечение
Спленомегалия — клиническое проявление целого ряда заболеваний, представляющее собой аномальное увеличение селезенки. У здоровых людей орган невозможно прощупать, поскольку он закрыт со всех сторон ребрами. Когда селезенка увеличивается в 2-3 раза, она определяется пальпаторно . Спленомегалия — показатель серьезных патологических процессов, протекающих в организме человека. У маленьких детей гипертрофия селезенки обусловлена несовершенной работой иммунной системы. Патология возникает у лиц любого возраста, пола и происхождения.
Несмотря на то, что селезенка не относится к жизненно необходимым органам, она выполняет важные функции: обеспечивает иммунную защиту, разрушает старые кровяные тельца, насыщает кровью организм в экстренных случаях. Это своеобразный «фильтр», задерживающий микробы и поврежденные форменные элементы, препятствующий их дальнейшему распространению. Селезенка – самая большая структура лимфатической системы, которая пропускает через себя всю кровь и помогает организму оперативно реагировать на любое негативное внешнее воздействие.
Селезенка расположена в левом подреберье. В норме она весит 150 г. Ее размер у взрослого человека составляет 11 см. Когда масса селезенки достигает 400-500 г, ставят диагноз спленомегалия. С помощью современных диагностических методик увеличение органа можно обнаружить на более ранних стадиях, особенно если у пациента имеются характерные симптомы. В тяжелых случаях селезенка может растягиваться до 20 см и весить при этом более килограмма.

Умеренная спленомегалия возникает при инфекционных, аутоиммунных, гематологических заболеваниях. Значительное увеличение органа наблюдается при онкологических процессах – гемобластозах. Селезенка становится гигантского размера и заполняет большую часть абдоминальной полости. Спленомегалия невоспалительного происхождения проявляется симптомами основного заболевания. Клинические признаки со стороны увеличенного органа носят стертый характер. Больные жалуются на дискомфорт и неприятные ощущения под левыми ребрами. Острый инфекционно-воспалительный процесс сопровождается яркой симптоматикой с выраженным болевым и интоксикационным синдромом – лихорадкой, слабостью, ознобом, диспепсией.
Диагностика спленомегалии комплексная, включающая общий осмотр больного, пальпацию органа, лабораторно-аппаратные методы. Лечение синдрома этиотропное, направленное на ликвидацию причинного заболевания. Селезенку удаляют, когда болезнь не поддается консервативной терапии, орган продолжает увеличиваться, в тканях происходят необратимые изменения. Спленомегалия — симптом, требующий немедленного обращения к врачу. Игнорирование болезни и самолечение могут привести к развитию серьезных осложнений и даже летальному исходу.
Этиология
Спленомегалия сопровождается не просто увеличением органа в размерах, но и усилением его кровоснабжения. Эти явления наблюдаются при соматических заболеваниях различного генеза.
инфекционная спленомегалия на примере заражения вирусом Эпштейна-Барра
Патогенные микроорганизмы — возбудители инфекционных заболеваний, внедряясь в организм человека, повышают нагрузку на орган, что приводит к его увеличению. Спленомегалия развивается при сифилитической и туберкулезной инфекции, ВИЧ, мононуклеозе, цитомегаловирусной инфекции, бластомикозе, гистоплазмозе, шистосомозе, эхинококкозе.
Существует также спленомегалия идиопатического характера, когда причина процесса неизвестна. Спровоцировать развитие болезни может неправильное питание – злоупотребление жирной пищей и алкоголем.
Если на приеме у врача было обнаружено увеличение селезенки, пациента направляют на тщательное всестороннее обследование, результаты которого позволят точно определить причину спленомегалии.
Как устроена селезенка?
Селезенка — это самый большой лимфатический орган в организме человека. Он расположен в левой части брюшной полости, чуть ниже ребер. У здорового человека селезенку нельзя нащупать пальцами. Этот орган довольно маленький, весит около 150 граммов и может вместить до 50 мл крови.
Селезенка состоит из ретикулярной соединительной ткани. Внутри селезенки можно выделить белые пятна пульпы, окруженные элементами красной пульпы. Белые островки — это не что иное, как скопления лимфоцитов, поэтому эта часть принадлежит лимфатической системе и отвечает за иммунную систему нашего тела.

Белые скопления окружены красными тканями, которые представляют собой плотную сеть кровеносных сосудов, фильтрующих кровь. Весь орган окружен серозной оболочкой и фиброзной капсулой.
Кроме того, в селезенке могут наблюдаться полосы гладких мышц, благодаря которым селезенка может сокращаться и расслабляться — это позволяет перекачивать кровь внутрь и наружу в зависимости от потребностей организма.
Гиперспленизм
В нормальном состоянии селезенка выводит старые и (или) поврежденные эритроциты из кровотока. Но когда селезенка увеличивается, она захватывает и удерживает чрезмерное количество эритроцитов, что приводит к анемии Общее описание анемии Анемия — это состояние, характеризующееся низкими уровнями эритроцитов. Эритроциты содержат гемоглобин, белок, который позволяет переносить кислород из легких и доставлять его во все части организма. Прочитайте дополнительные сведения . Иногда селезенка также разрушает лейкоциты и/или тромбоциты, что приводит к низким уровням лейкоцитов (лейкопения Общие сведения о нарушении функции лейкоцитов Белые кровяные тельца (лейкоциты) — это важная часть системы, защищающей организм от возбудителей инфекций и инородных веществ (иммунной системы). Для адекватной защиты организма необходимо. Прочитайте дополнительные сведения ) и низким уровням тромбоцитов (тромбоцитопения Общие сведения о тромбоцитопении Тромбоцитопения — это низкий уровень тромбоцитов в крови, который приводит к повышению риска кровотечения. Тромбоцитопения возникает в том случае, если костный мозг производит слишком мало. Прочитайте дополнительные сведения ). Этот процесс порождает замкнутый круг: чем больше клеток захватывает селезенка, тем больше она разрастается, а чем больше она разрастается, тем больше клеток крови она захватывает и разрушает.
Функциональные исследования (углубленная диагностика)

Проверить работу ферментов поджелудочной железы можно с помощью следующих функциональных проб:
- секретин-панкреозиминовая — направлена на определение количества ферментов, которые выделяются в просвет 12-перстной кишки (выполняется в процессе эндоскопии);
- проба с йодолиполом — отражает активность липазы (фермента, который расщепляет жиры);
- проба с прозерином — подразумевает определение альфа-амилазы до и после нагрузки, что позволяет судить о степени структурных нарушений;
- глюкоамилаземическая — отражает функциональное состояние панкреаса.
Чтобы сделать диагностику максимально эффективной, стоит заручиться поддержкой опытного специалиста. При первых признаках панкреатических нарушений следует обратиться к гастроэнтерологу и в рекомендованной специалистом последовательности пройти обследование. Это позволит избежать лишних затрат времени и средств на ненужные диагностические процедуры или неинформативные анализы. Кроме того, объективно трактовать результаты сможет только врач. Попытки расшифровать их самостоятельно могут привести к неправильным выводам и промедлению с началом процесса лечения.
В клинике «МедПросвет» можно пройти комплекс диагностических процедур по функциональной и анатомической оценке состояния поджелудочной железы, а также получить квалифицированную консультацию врача — гастроэнтеролога.
Прогноз для пациента после спленэктомии

Удаление селезенки не является критической ситуацией для организма.
Как будет жить пациент после операции, возникнут ли осложнения, зависит от нескольких факторов:
- Причина, по которой была назначена операции – травма, опухоли и какого генеза, инфекции, критическое увеличение в размерах. При злокачественных новообразованиях прогноз неблагоприятный
- Как проходило вмешательство – методика проведения, процент кровопотери, травмы соседних органов.
- Состояние пациента после спленэктомии – как быстро пришел в себя после наркоза, состояние в реанимации
- Постоперационный период – скорость заживления, отсутствие воспалительных или инфекционных процессов в местах введения инструментов.
- Дальнейшее поведение пациента в течение жизни.
Удаление селезенки не является критической ситуацией для организма. В целом прогноз благоприятный, так как функции органа компенсируются. Длительность и качество жизни пациента зависят от поведения человека на этапе реабилитации и в дальнейшем.
Подробно о селезенке расскажет видеоматериал:
https://youtube.com/watch?v=zUxeU7XfjZg%3Ffeature%3Doembed
Порядок диагностики заболеваний поджелудочной железы

До 25 лет, а также при отсутствии жалоб на здоровье, превенция болезней поджелудочной может заключаться в проведении УЗИ. Для этого пациент проходит комплексное ультразвуковое исследование органов брюшной полости.
В случае появления патологической симптоматики необходимо обратиться к профильному специалисту. Нередко пациенты не знают, какой врач проверяет поджелудочную железу. Профилактика, диагностика и лечение патологий панкреаса входит в компетенцию врача -гастроэнтеролога.
Обследование включает оценку морфологии и топографии железы с помощью визуализационных диагностических процедур, а также исследование гормональной и ферментной активности посредством лабораторных тестов.
Какая бывает боль
Боль в левом подреберье может носить различный характер: острая, тянущая, тупая, кинжальная, стреляющая. С учетом причины может возникать спонтанно, постепенно, быть связана с приемом пищи, движениями, эмоциональным состоянием. По механизму развития выделяют следующие виды боли:
- Висцеральная – связана с патологическими процессами во внутренних органах. Она передается по спинномозговым афферентным путям, имеет диффузный характер без четкой локализации. Многие внутренние органы имеет богатую иннервацию, их рецепторы очень чувствительны к химическим, механическим, метаболическим воздействиям, которые возникают при воспалении, спазме, повреждении тканей. Паренхима легких, печени, почек не имеет нервных окончаний, но зато их много в оболочках, поэтому при увеличении органа, травме капсул возникает боль.
- Перитонеальная. Боль возникает при раздражении рецепторов брюшины, что может происходить при разрыве внутренних органов, излитии их содержимого в полость живота. Боль острая, режущая, длительно сохраняется, усиливается при движениях. Например, перитонеальная боль может возникнуть на фоне перфорации желудка при язвах.
- Спастическая – связана со спазмом гладкой мускулатуры. Может возникать при поражении внутренних органов любого характера: отравление, колики в кишечнике и т.д. Спастическая боль возникает и исчезает внезапно. Часто она распространяется в лопатку, поясницу, иногда в нижние конечности.
- Отраженная – данный вид болей связан с воспалительными процессами в органах. Болевой синдром может быть различным – колющим, ноющим, тянущим и т.д. Боль отражается от органов, которые расположены далеко от левого подреберья. Может возникать при левостороннем плеврите, пневмонии, инфаркте и других болезнях
- Психогенная – данный вид боли не имеет связи с заболеваниями внутренних органов, она имеет неврологический характер, который невозможно диагностировать. Человек может испытывать острую боль в определенной области, например, длительно пребывая в депрессивном состоянии либо имея психические расстройства.
Еще один вид боли – дистензионная. Возникает при чрезмерном растяжении полого органа изнутри, такое может произойти, например, при поглощении больших порций еды, нарушении продвижения пищи из желудка в кишечник.
Как лечить селезенку
Когда уже невозможно справиться с болезненным синдромом, то требуется применить препарат, который успокоит боль. Необходимо нормализовать дыхание. Не следует использовать различные грелки, это только ухудшит состояние пациента. Первым делом нужно вызвать врача, чтобы он поставил верный диагноз.
Процесс лечения может быть различным. Некоторые люди прибегают к использованию медикаментозных лекарств. Другие напротив отдают предпочтение народным средствам. К примеру, существует мазь на основе трав и меда. Но в любом случае прибегать к самолечению нежелательно. Так как можно получить только осложнения.
Врачи после диагностики и выявления причины боли в селезенке назначают курс терапии. Он направлен на восстановление всех первичных функций органа и устранение болевых синдромов. Препараты подбираются для каждого пациента индивидуально. В случае инфаркта селезенки врач назначает обезболивающие лекарства. Кровоподтеки, разрывы, гнойники устраняют только хирургическим путем. То есть брюшную полость вскрывают и дренируют. В некоторых случаях доктор может обойтись назначением пункции.
Когда у больного наблюдается селезеночный абсцесс, бояться назначенной операции не стоит. Оперативное вмешательство также нужно при кисте и опухолях.
В целях достижения результативного лечения можно прибегнуть к народным средствам. Попробуйте поменять обычный чай на домашний морс с добавлением яблок и клюквы. Также нужно пить чай из облепихи или цикория.

Отвар из трав пастушьей сумки поможет от болей в селезенке
Эффективным народным средством от болей в селезенке, является отвар из трав пастушьей сумки:
- Взять 1 чайную ложку сушеной травы и залить 260 миллилитров горячей воды.
- Настаивать в пределах 20 минут.
Когда орган болит и увеличен, следует приготовить напиток с применением ромашки и трав зверобоя:
- Приготовить по 20 грамм всех компонентов и залить кипяченой водой в стакан.
- Настаивать в течение 30 минут.
- Далее необходимо процедить отвар и вылить в чистую стеклянную емкость.
Пить напиток нужно три раза в день по 30 миллилитров.
Народные целители настаивают на применении отвара из череды, крапивы, фиалки и земляники для устранения боли в селезенке. Для того чтобы приготовить отвар нужно выполнить следующие действия:
- Перемешать все составляющие в равной пропорции.
- Взять 50 грамм полученной смеси и заварить 500 миллилитрами кипятка.
- Оставить настаиваться на час.
- Употреблять напиток в сутки в течение трех раз.
Если возник подобный симптом, лечение определяют с учетом того, что его вызвало. Зачастую, все силы направляют на устранение первопричины:
- Если симптом вызван воздействием на организм бактериальных инфекций, назначают прием таких препаратов, как антибиотики и прибиотики.
- Если имеет место инфицирование гельминтами, в таких случаях целесообразно применение противоцестозных, противотрематодозных препаратов.
- Если причиной спленомегалии стало развитие вирусного заболевания, врач назначает противовирусную терапию с применением иммуномодуляторов.
- Если спленомегалия развилась при авитаминозе необходима терапия поливитаминами и сбалансированное питание.
В некоторых случаях, когда диагностируют подобное патологическое состояние, лечение может быть оперативным. Так, назначают спленэктомию, то есть полное удаление органа. Оперативное лечение спленомегалии показано при лейкозе волосковых клеток, талассемии, болезни Гоше.
Увеличенная селезенка

Само по себе увеличение селезенки не является расстройством и развивается в результате заболевания, приводящего к появлению данной проблемы. Приводить к увеличению селезенки могут многие заболевания.
Причиной увеличения селезенки могут являться многие расстройства, включая инфекционные заболевания, анемии и злокачественные опухоли.
Как правило, симптомы такого расстройства не являются специфическими, но могут включать появление утолщений или болей в верхней левой части брюшной полости или спине.
Обычно врачи могут обнаружить увеличение селезенки методом пальпации, но для определения ее размеров могут использоваться ультразвуковое исследование и другие визуализирующие обследования.
Лечение расстройства, приводящего к увеличению селезенки, обычно заключается в решении конкретной проблемы, но в некоторых случаях селезенку требуется удалить.
Для выявления причины увеличения размеров селезенки врачам требуется рассмотреть целый ряд заболеваний, начиная от хронических инфекций и заканчивая опухолями из клеток крови.
Профилактика
Конечно, чем в будущем заниматься лечением подобного состояния, лучше своевременно направить все силы на профилактику провоцирующих заболеваний. Учитывая то, из-за чего возникает подобная патология в организме человека, профилактика будет отличаться в том или ином случае. Общими правилами предотвращения спленомегалии можно назвать:
- отказ от пагубных привычек (алкоголь и курение);
- своевременная вакцинация;
- умеренные физические нагрузки;
- систематическое посещение профильных врачей.
Может ли селезенка уменьшиться?
Все зависит от того, насколько своевременно начато лечение основного недуга, а также от того, насколько квалифицированный врач проводит терапию. Не меньшую роль играет и настрой самого больного.
Каковы функции селезенки?
Селезенка, как самый большой лимфатический орган, выполняет несколько ключевых функций в нашем организме. Один из них — захват и уничтожение старых или поврежденных клеток крови, то есть красных кровяных телец, тромбоцитов и белых кровяных телец. Образующиеся при этом продукты распада переносятся вместе с кровью в печень, где превращаются в билирубин — компонент желчи.
Селезенка также поддерживает иммунную систему, потому что она участвует в производстве лимфоцитов, то есть клеток, которые помогают бороться с микробами.
Еще одна важная функция — способность хранить кровь в селезенке. Этот орган обычно хранит около 50 мл крови, но из-за наличия кровеносных сосудов, которые расширяются и сужаются в соответствии с потребностями организма, селезенка может удерживать гораздо большее количество крови.
В момент травмы, сопровождающейся значительной кровопотерей, резерв крови в селезенке выбрасывается в кровоток.
Боль в боку, возникающая при ходьбе
Боль в боку, возникающая при ходьбе – причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Говоря о болях в боку, следует разграничить области, где могут возникать болезненные ощущения. Органы, которые могут спровоцировать боль, располагаются в брюшной полости и забрюшинном пространстве (печень и желчный пузырь, селезенка, желудок, поджелудочная железа, толстая и тонкая кишка и почки с мочеточниками).
Для того чтобы оценить состояние своего организма, важно правильно определить боль, которая возникает при ходьбе. Она может быть ноющей и тупой, постоянно сопровождающей движение, наклоны и прекращающейся в покое. В других случаях боль может возникать внезапно и характеризоваться как кинжальная, простреливающая.
Резкое проявление боли может свидетельствовать о серьезных поражениях внутренних органов, что требует неотложной помощи.
Иногда боль может ощущаться не в месте локализации пораженного органа, а отдавать в другие области. Такие боли называют отраженными. Они сильно осложняют диагностику заболевания.
Боли, возникающие при ходьбе, особенно быстрой, чаще всего являются следствием функциональных отклонений. Это могут быть изменение ритма и глубины дыхания, заболевания печени, желчного пузыря и поджелудочной железы, нарушение перистальтики кишечника, повышенное газообразование.
Боль может сигнализировать и о патологических процессах в организме.
Приступообразные боли в боку, в области ребер, могут быть симптомом межреберной невралгии вследствие остеохондроза или деформирующего спондилеза. В этих случаях боль возникает при движении, дыхании и прекращается в покое.
Внезапная, схваткообразная, отдающая в бок боль в поясничной области при ходьбе, физической нагрузке часто свидетельствует о миграции камня из почечной лоханки в мочеточник.
Нарушение оттока мочи из-за камня вызывает почечную колику – острый болевой приступ.
Ходьба или бег могут спровоцировать выход небольших солевых кристаллов, которые царапают стенки мочеточника, вызывая пронзающую боль внизу живота.
Еще одной причиной боли, связанной с заболеваниями почек, служит нефроптоз (блуждающая почка, опущение почки).
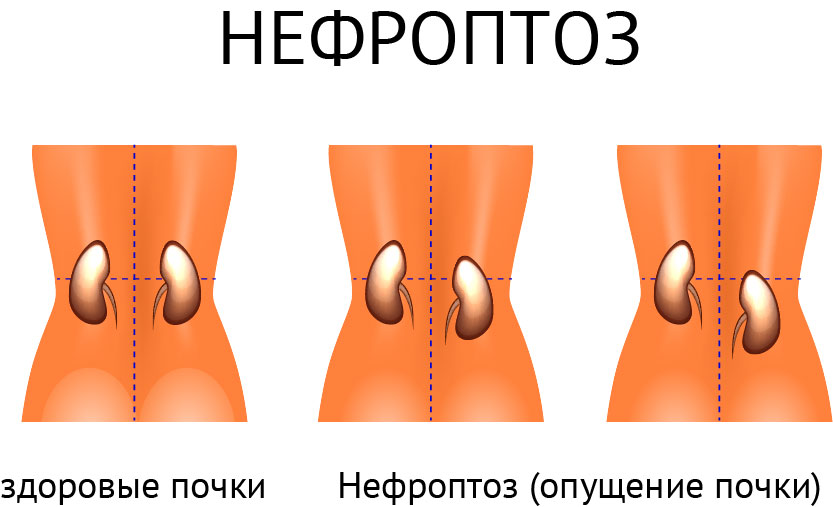
Почки лежат на жировой подушке. Однако при резком уменьшении толщины жирового тела (например, при похудении) почка начинает провисать, что при ходьбе и беге сопровождается тянущими и ноющими болями сзади в боку.
Нарушение эндокринных функций поджелудочной железы – диспанкреатизм – также может вызывать болевой синдром при ходьбе или другой физической нагрузке. Заболевание возникает при злоупотреблении алкоголем, фастфудом, газированными напитками. К сопутствующим симптомам относятся умеренная тошнота и жидкий частый стул, в котором можно обнаружить частицы непереваренной пищи.
Тупые и тянущие боли могут возникать во время быстрой ходьбы или бега при наличии спаечного процесса (т. е. уплотнений из соединительной ткани) в брюшной полости и в области малого таза.
Очень опасное состояние, которое сопровождается кинжальной болью в правом или левом боку,– разрыв фаллопиевой трубы при внематочной беременности.
Он может произойти и в состоянии покоя, но при ходьбе и беге вероятность этого явления увеличивается.
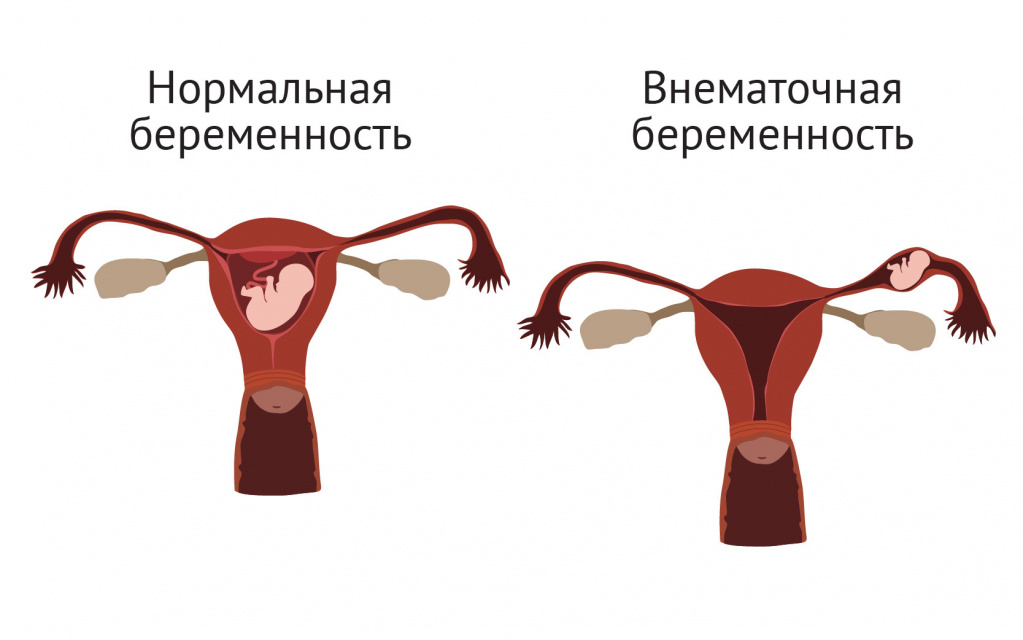
При разрыве маточной трубы боль может отдавать в крестцовую область и верхнюю часть живота. При этом часто возникают тошнота, рвота, головокружение, падение артериального давления.
Еще одно опасное состояние, которое сопровождается резкой, невыносимой болью, возникающей при беге, наклонах и поворотах, – заворот кишок – непроходимость кишечника вследствие перекрута петли кишки вокруг брыжейки.
Такое состояние чаще возникает у детей при патологии тонкой кишки или у лиц пожилого возраста при спаечном процессе, из-за переполнения кишечника и усиленной перистальтики. При завороте сигмовидной кишки возникает резкая боль слева, при завороте слепой кишки – справа. Интенсивность боли при этом бывает такой силы, что заставляет человека замереть на месте.
Диагностика и обследования
Состояние, когда боль возникает только во время быстрой ходьбы или бега и сразу же прекращается при остановке и отдыхе, не требует медицинского вмешательства. Все остальные случаи болевых приступов при ходьбе или беге нуждаются в тщательном анализе и дополнительном исследовании. При наличии тупых и ноющих болей справа или слева необходимо провести ультразвуковое обследование органов брюшной полости и малого таза.
Воспалительные процессы влияют на показатели общего анализа крови: увеличивается количество лейкоцитов, повышается СОЭ и др.
При подозрении на мочекаменную болезнь необходим анализ мочи с исследованием кристаллов в осадке. Если причина боли заключается в заболевании поджелудочной железы, что подтверждается ультразвуковым исследованием,
необходим биохимический анализ крови для выявления ферментативных нарушений.
К каким врачам обращаться?
В зависимости от локализации (в подреберье, в области малого таза, ближе к пояснице) можно условно дифференцировать источник боли. Женщинам при тянущих болевых ощущениях внизу живота необходимо обратиться к гинекологу. Во всех других случаях нерезкой боли при ходьбе и беге первичную консультацию проводит терапевт. При выявлении в анализах мочи и крови показателей, характерных для заболеваний почек или поджелудочной железы, терапевт дает направление к нефрологу или гастроэнтерологу. При болях, вызванных ущемлением межреберных нервов, необходима консультация невролога.
Что следует делать при появлении болей при ходьбе?
Независимо от локализации и интенсивности боли, ее появление служит сигналом для остановки физической активности. Если причина боли физиологическая, то прекращение нагрузки приведет к нормализации процессов и стиханию болей. В любом случае будет полезным соблюдение нескольких правил. Во-первых, не рекомендуется проводить форсированные физические нагрузки без предварительной разминки. Во-вторых, категорически противопоказаны любые физические упражнения, бег, быстрая ходьба сразу после приема пищи.
Если беспокоят постоянные тянущие или ноющие боли во время ходьбы, необходимо установить их причину, не откладывая визит к врачу.
Резкая кинжальная непроходящая боль служит сигналом для немедленной госпитализации.
Такая боль возникает при прободных язвах, кишечной непроходимости, разрыве маточных труб. В этих случаях только вызов скорой помощи поможет снизить риск необратимых осложнений и избежать летального исхода.
Учитывая разные причины возникновения болей в боку при ходьбе или беге, не существует единого алгоритма лечения.
При межреберной невралгии необходимо в первую очередь купировать воспалительный процесс, для чего прибегают к медикаментозному и физиотерапевтическому лечению. Эффект дает применение нестероидных противовоспалительных препаратов и витаминов группы B. При сильных болях рекомендованы блокады с препаратами группы анестетиков. Дополнительное назначение электрофореза, массажа, мануальной терапии позволяет ликвидировать или значительно снизить болевой синдром.
Если причиной боли стала миграция камня из почечной лоханки в мочеточник, то необходимо купировать болевой синдром и обеспечить расслабление стенок мочеточника для облегчения выхода камня. В таком случае используется комбинация противовоспалительных и спазмолитических препаратов. При неэффективности лечения прибегают к литотрипсии (дроблению камней почек). Независимо от способа лечения, мочекаменная болезнь требует коррекции диеты и приема препаратов, способствующих растворению камней.
При болях, вызванных нефроптозом, необходимо создать условия, препятствующие опущению почки. Людям, страдающим нефроптозом, не рекомендуется резко худеть. Кроме того, следует носить бандаж, который будет поддерживать почки в оптимальном положении.
Диспанкреатизм, который является следствием заболевания поджелудочной железы, требует соблюдения строгой диеты, дробного режима питания. Медикаментозное лечение включает применение ферментных препаратов, витаминов и пробиотиков для нормализации микрофлоры кишечника.
При спаечном процессе в брюшной полости и в области малого таза рекомендовано консервативное лечение. При сильных болях неизбежно хирургическое вмешательство с иссечением спаечных тканей. В послеоперационный период необходимо принимать меры для профилактики вторичных спаечных процессов.
Разрыв фаллопиевой трубы при внематочной беременности и кишечная непроходимость всегда предполагают экстренное хирургическое вмешательство.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Новообразования селезенки (опухоли селезенки, neoplasms, spleen tumors)
Новообразования селезенки: причины появления, симптомы, диагностика и способы лечения.
Селезенка — непарный орган, в основном состоящий из лимфоидной ткани, отвечает в организме человека за кроветворение, иммунитет и кровоснабжение. Новообразования селезенки представляют собой очаговые разрастания морфологически измененной опухолевой ткани в паренхиме селезенки.
Наиболее частой патологией селезенки являются кисты – полости, заполненные жидкостью и отделенные от окружающих тканей капсулой. К доброкачественным опухолям селезенки относятся гемангиомы (опухоли сосудистого происхождения), лимфангиомы, лимфомы (опухоли лимфоидной ткани), эндотелиомы, гамартомы, фибромы.
Систематизация опухолей селезенки осуществляется с учетом их морфологического строения, степени агрессивности, расположения основного очага. При развитии опухоли из лиенальных тканей (тканей селезенки), отсутствии системного поражения лимфоидных образований и костного мозга говорят о первичных селезеночных новообразованиях. Первичные опухолевые поражения органа в большинстве случаев выявляют у женщин в молодом и среднем возрасте. Распространенность первичных опухолей в популяции очень низкая и не превышает 0,003%. Масса опухолевой ткани колеблется в диапазоне от 20 г до 5 кг.
Вторичные процессы встречаются чаще, специфические изменения в паренхиме органа определяются у 90% больных лимфомой Ходжкина, в селезенку могут метастазировать до 10% злокачественных объемных образований. Вторичные опухоли являются следствием заболеваний других органов и систем, в том числе болезней крови, иммунных патологий, опухолей, системных заболеваний или повреждений (травм) селезенки. К ним относятся: инфаркт селезенки, перекрут ножки селезенки, абсцесс селезенки, разрыв селезенки, киста селезенки, доброкачественные и злокачественные образования селезенки.
Причины появления опухолей селезенки
Причины первичной опухолевой трансформации тканей селезенки окончательно не установлены. При вторичных новообразованиях процесс провоцируется системным поражением лимфоидной ткани или метастатическим распространением клеток. Точных доказательств, подтверждающих наследственный характер неоплазии, нет. По мнению специалистов, возможными этиологическими факторами первичных и вторичных селезеночных новообразований являются:
Воздействие повреждающих факторов. Патологическое разрастание тканей селезенки может происходить под воздействием ионизирующего излучения, инфекционных агентов, вирусов с онкогенным действием. Помимо этого, развитие неоплазии иногда связывают с влиянием полиароматических углеводородов и никотина, обладающих канцерогенным потенциалом. Иногда заболевание возникает на фоне ишемии или прямого повреждения паренхимы селезенки при травмах, а также вследствие паразитарного поражения органа.
Наличие внеселезеночных опухолей. Вторичное опухолевое изменение характерно для злокачественных лимфопролиферативных процессов — лимфогранулематоза, ретикулосарком, лимфолейкоза. В некоторых случаях поражение селезенки является единственным проявлением этих онкологических заболеваний. Метастазы в селезенку наблюдаются редко.
Классификация заболеваний
Существующие классификации кист селезенки являются модификацией классификации R. Fowle (1940), которая дает представление о разнообразии происхождения кист селезенки:
- Первичные (истинные):
а) паразитарные (Echinococcus granulosus);
б) непаразитарные: - врожденные,
- неопластические (гемангиома, эпидермоидные, лимфангиома, дермоидные).
- Вторичные (ложные):
- травматические,
- дегенеративные,
- воспалительные.
Наиболее полную классификацию опухолей селезенки представил L. Morgenstern в 1985 году:
I. Опухолеподобные изменения:
а) непаразитарная киста,
б) гамартома.
II. Васкулярные опухоли:
- гемангиома,
- лимфангиома,
- гемангиоэндотелиома,
- гемангиоперицитома;
- гемангиосаркома,
- лимфангиосаркома,
- гемангиоэндотелиальная саркома,
- злокачественная гемангиоперицитома.
III. Лимфоидные опухоли:
а) болезнь Hodgkin,
б) неходжкинская лимфома,
в) плазмоцитома,
г) лимфоподобные заболевания:
- макрофолликулярная псевлолимфа (опухоль Castleman),
- локализованная реактивная лимфоидная гиперплазия,
- воспалительная псевдоопухоль.
IV. Нелимфоидные опухоли:
а) липома, ангиолипома, миелолипома,
б) злокачественная фиброзная гистиоцитома,
в) фибросаркома,
г) лейомиосаркома,
д) злокачественная тератома,
е) саркома Kaposi.
Симптомы новообразований селезенки
При малых размерах опухолей заболевание длительное время протекает бессимптомно с минимальной выраженностью клинических проявлений. У пациента наблюдается синдром «малых признаков»: утомляемость, слабость, ухудшение работоспособности, потеря аппетита, депрессия, снижение массы тела. По мере прогрессирования опухоли (вплоть до разрыва селезенки) пациента начинают беспокоить боли постоянного характера, возникает тяжесть в области левого подреберья, чувство распирания, асимметрия и увеличение живота, длительная субфебрильная температура, болезненные ощущения в левых отделах брюшной полости. Иногда боль иррадиирует в левое надплечье и плечо. При значительном увеличении размеров селезенки и вовлечении в процесс соседних органов могут наблюдаться расстройства мочеиспускания, не поддающаяся медикаментозной терапии артериальная гипертензия, отеки нижних конечностей.
Диагностика новообразований селезенки
Диагностирование опухолей селезенки в большинстве случаев затруднено, что связано со скудной клинической симптоматикой данного заболевания. Новообразования чаще всего обнаруживаются случайно во время профилактических осмотров. План обследования пациента с подозрением на опухоль селезенки включает следующие инструментальные и лабораторные методы:
- Ультразвуковое исследование органов брюшной полости позволяет визуализировать структуру паренхимы, оценить размеры и топографию органа. Иногда дополнительно назначают ультразвуковую допплерографию селезенки, по результатам которой можно судить о кровоснабжении подозрительных узлов, скорости кровотока в селезеночных артериях, венах.
- Компьютерная томография брюшной полости с болюсным внутривенным введением контрастного вещества помогает отграничить неизмененную паренхиму от опухолевых очагов, которые не накапливают контраст. Компьютерная томография имеет высокую информативность и обеспечивает обнаружение опухолей в 95% случаев.
Диагностикой и лечением опухолей селезенки занимаются врачи-терапевты,
врачи ультразвуковой диагностики
, врачи лучевой диагностики.
Лечение новообразований селезенки
Если нет серьезных противопоказаний к проведению операции, то опухоль селезенки удаляется посредством хирургического вмешательства. При выборе хирургической тактики учитывают морфологическое строение неоплазии, ее размеры, расположение, взаимоотношение с окружающими органами.
Если опухоль селезенки имеет вторичный характер и возникла на фоне какого-либо онкологического процесса в других органах и тканях также потребуется проведение терапии основного заболевания. Объем операции и метод хирургического вмешательства зависит от размеров, расположения (центральная, периферическая), от тяжести состояния пациента по сопутствующей терапевтической патологии. Для лечения опухолей выполняют резекцию органа, спленэктомию, при злокачественных поражениях в послеоперационном периоде проводят химиотерапию.
Рекомендованными видами вмешательств являются:
- Резекция селезенки. Органосохраняющие операции производят только для удаления небольших доброкачественных опухолей.
- Спленэктомия. Удаление селезенки необходимо при массивных доброкачественных неоплазиях, поразивших большую часть пульпы, злокачественных процессах. Предпочтителен менее травматичный лапароскопический метод операции. Пациентам со злокачественными образованиями после операции назначают химиотерапию.
- Лечение опухолей, возникших в рамках лимфопролиферативных процессов или метастатического поражения селезенки, производится по соответствующим медицинским протоколам и предполагает назначение лучевой, таргетной, химиотерапии.
- Вопрос об удалении селезенки в каждом случае решается индивидуально, у некоторых пациентов спленэктомия оказывает положительный эффект на течение основного заболевания.
При росте опухолей в организме изменяется ряд биохимических показателей. Накопление продуктов азотистого обмена может вызывать почечную недостаточность, сочетание гипокальциемии и гипокалиемии провоцирует замедление сердечного ритма вплоть до асистолии. Наиболее тяжелым осложнением опухолей селезенки является распространение малигнизированных клеток лимфогенным, гематогенным, контактным путем с образованием метастазов в других органах. Зачастую при злокачественных неоплазиях наблюдаются геморрагический плеврит, асцит, кахексия (крайнее истощение организма). Заболевание может осложняться разрывом селезенки с профузным внутренним кровотечением, опасным для жизни больного и требующим неотложной хирургической помощи.
Профилактика новообразований селезенки
Способы специфической профилактики пока не разработаны, однако при появлении первых симптомов следует обратиться к специалисту. При доброкачественных процессах удаление опухоли обычно позволяет добиться полного излечения пациента. Своевременная диагностика и адекватное комбинированное лечение злокачественных новообразований селезенки на ранних стадиях существенно увеличивает благоприятный прогноз и шансы на выздоровление.
В ходе некоторых исследований была обнаружена связь между хроническим гепатитом C и B-клеточной неходжкинской лимфомой. Принятие мер по предотвращению гепатита С может помочь пациентам снизить риск этого заболевания.
- Пучков К.В., Пучков Д.К. Результаты выполнения лапароскопических операций на селезенке // VI Конгресс Московских хирургов «Неотложная и специализированная хирургическая помощь». Материалы конгресса. 10—11 июня 2015 г. Москва. – М.: Изд-во « Альт Консул». – 2015. – С. 74–75.
- Протокол совместного заседания секции абдоминальной радиологии Московского общества медицинских радиологов и секции лучевой диагностики в педиатрии от 21 декабря 2011 г. Лучевая диагностика очаговых образований селезенки. Ю.А. Степанова, Г.Г. Кармазановский, Д.А. Ионкин, А.Б. Шуракова, А.И. Щёголев, Е.А. Дубова. ФГБУ «Институт хирургии им. А.В. Вишневского. Минздравсоцразвития России, Москва.

Увеличенная селезенка — это повод для беспокойства?
Спленомегалия или увеличение селезенки — это состояние, при котором селезенка увеличивается в размерах до такой степени, что ее можно пальпировать — «почувствовать» кончиками пальцев, слегка надавливая на верхнюю часть левой стороны живота.

Процесс увеличения селезенки чаще всего является симптомом другого заболевания, поэтому ранняя диагностика и определение причины проблемы при спленомегалии очень важны.

Врач-пульманолог, аллерголог-иммунолог. Стаж: 38 лет. Образование: в 1982 году окончила лечебный факультет Рязанского медицинского института им. И.П. Павлова, там же в 1983 году — интернатуру.
Если увеличилась селезенка, и возникли настораживающие симптомы, необходимо как можно быстрее обратиться к специалисту для проведения диагностических мероприятий. Выбор врача для консультации напрямую зависит от того, из–за чего возникла спленомегалия. Итак, если есть подозрения на развитие патологии крови, рекомендовано посетить гематолога; на развитие злокачественного новообразования — онколога; на развитие болезни ЖКТ — гастроэнтеролога.
Если селезенка увеличена, лечение назначают только после проведения всех необходимых диагностических процедур. Исходя из того, какова первопричина данного симптома, врач может назначить срочную госпитализацию. Это необходимо при наличии сильного болевого синдрома, кровотечении, присоединении вторичных инфекций.
Если увеличена селезенка, что делать врачу? В первую очередь специалист осматривает и пальпирует брюшную область над местом локализации органа, что позволяет определить его размер. В некоторых случаях пальпируемое новообразование может указывать вовсе на иную проблему со здоровьем. По этой причине необходимо проведение общего анализа крови, который поможет определиться с диагнозом. Для подтверждения данного диагноза назначают проведение ультразвукового исследования, компьютерной и магнитно–резонансной томографии.
Осложнения заболевания
Если селезенка увеличена: это опасно? На данный вопрос можно однозначно ответить — да! Итак, чем грозит спленомегалия, особенно, если несвоевременно начать лечение ее причины возникновения:
- разрыв органа;
- развитие осложнений основного, провоцирующего недуг заболевания;
- развитие лейкопении — патологии, которая характеризуется снижением объема лейкоцитов в крови; тромбоцитопении — тромбоцитов в крови; анемии — гемоглобина и эритроцитов.
Инструментальные исследования
Диагностика поджелудочной железы проводится с применением следующих методов:
Стандартная первичная диагностика:
Расширенная диагностика (прибегают при неясных результатах УЗИ и для уточнения диагноза):
- МРТ. Позволяет исследовать поджелудочную железу послойно, с высокой точностью дифференцировать и определить локализацию патологических изменений. Недостатками процедуры выступают высокая стоимость и продолжительность исследования.
- КТ. Метод базируется на рентгеновском излучении, позволяет получить послойные снимки железы. С целью визуализации мягкотканных структур проводится КТ с контрастным усилением. Недостатками выступают лучевая нагрузка на организм, риск аллергии на усилитель и наличие противопоказаний.
- ФГДС. Фиброгастродуоденоскопию проводят для визуализации полых органов системы пищеварения изнутри. Процедура позволяет получать пробы содержимого желудка и двенадцатиперстной кишки для лабораторного исследования, а также взять образец ткани для гистологического анализа.
Как проверить поджелудочную железу (анализы, УЗИ и др. ) — диагностика заболеваний

Поджелудочная железа является экзо- и эндокринным органом. Экзокринная функция заключается в выработке панкреатического сока — смеси ферментов, необходимых для расщепления еды на нутриенты. Эндокринная функция заключается в синтезе гормонов, ответственных за метаболические процессы. Многочисленные внешние и внутренние неблагоприятные факторы способны спровоцировать развитие заболеваний поджелудочной железы, вследствие которых страдают все системы организма. Для выявления патологий на ранних стадиях развития врачи рекомендуют периодически проверять поджелудочную железу. При наличии симптомов заболеваний органа рекомендуется незамедлительно пройти обследование. Чтобы всесторонне проверить работу поджелудочной железы, используется комплекс диагностических процедур.
Обследование при спленомегалии
Большинство существующих симптомов являются результатом основного заболевания. Тем не менее спленомегалия сама по себе может вызывать раннее чувство насыщения пищей, что обусловлено давлением увеличенной селезенки на желудок. Также возможно чувство переполнения и боли в левом верхнем квадранте живота. Внезапные сильные боли могут быть признаком инфаркта селезенки. Рецидивирующие инфекции, симптомы анемии или кровотечения свидетельствуют о развитии цитопении и возможного гиперспленизма. У пациентов с тупой травмой живота в течение последних нескольких недель увеличение селезенки может быть результатом субкапсулярной гематомы селезенки, и внезапная сильная боль и/или шок могут указывать на разрыв селезенки.
Чувствительность пальпации и перкуссии при выявлении увеличения размеров селезенки (в соответствии с данными УЗИ) составляет 60–70% и 60–80% соответственно. У худых людей селезенка может пальпироваться в 3% случаев. Кроме того, образование, пальпируемое в левом верхнем квадранте живота, может быть обусловлено другой причиной, не связанной с увеличением селезенки, такой как гипернефрома.
Могут наблюдаться дополнительные симптомы: шум трения селезенки о париетальную брюшину и боль в плече, которые свидетельствует о наличии инфаркта селезенки, также как и эпигастральные или селезеночные шумы, которые могут возникнуть вследствие усиленного кровотока. При аденопатии можно предполагать наличие лимфопролиферативных, инфекционных или аутоиммунных заболеваний.
Прогнозирование и предупреждение
Спленомегалия — признак серьезных заболеваний, требующий проведения тщательной диагностики и адекватной терапии. Прогноз синдрома зависит от причинной патологии. Из-за мультифакторности данного состояния сложно делать какие-либо выводы относительно дальнейших перспектив.
Специфическая профилактика, способная защитить человека от спленомегалии, в настоящее время не разработана. Общие профилактические мероприятия направлены на предупреждение развития болезней, которые могут привести к внезапному увеличению органа. Для этого необходимо ежегодно проходить профосмотр, своевременно выявлять и лечить инфекционные заболевания и прочие патологические процессы, санировать воспалительные очаги, укреплять иммунитет, вести здоровый и активный образ жизни без никотина и алкоголя, ставить прививки в соответствии с Национальным календарем.
Спленомегалия — серьезный процесс, но не такой опасный, как его основное заболевание. Современной медицине известны случаи, когда размеры селезенки возвращались к норме после адекватной комплексной терапии причинной патологии.
С жалобами на боли в левом подреберье люди чаще обращаются к терапевтам, обследование пациентов с абдоминальными проблемами проводит гастроэнтеролог, хирург. При необходимости больного направляют к другим специалистам: пульмонологу, кардиологу, онкологу и другим, при наличии подозрений на их патологии.
Для постановки точного диагноза врачи назначают ряд лабораторных, инструментальных исследований, какие именно методы необходимы, решают с учетом клинической ситуации:
- УЗИ брюшной полости – безопасный и высокоинформативный метод исследования, дает информацию о размерах, структуре, расположении органов, состоянии сосудов.
- Сцинтиграфия селезенки – радиоизотопный метод исследования, который назначают для изучения функциональной активности органа. По данным обследования определяют очаговые изменения в паренхиме.
- Рентгенография – по данным обзорного снимка обнаруживают увеличение, смещение органов, соседних структур, осложнения язвенной болезни, свободную жидкость в брюшной полости. Исследование рекомендовано также для исключения плеврита, пневмонии.
- Диагностическая лапароскопия. Если по результатам проведенных исследований возникают затруднения с постановкой диагноза, пациенту может быть проведен визуальный осмотр брюшной полости с помощью лапароскопа. Данным методом врачи обнаруживают кровотечения, разрывы органов, оценивают состояние органов.
Всем пациентам обязательно проводят лабораторную диагностику – общий, биохимический анализ крови, коагулограмму. При патологии легких берут анализ на мокроту, для оценки активности воспаления определяют острофазовые показатели.
Функция селезенки плода
Селезенка выполняет важные функции уже в утробе матери, отвечая за эритропоэз, то есть процесс образования красных кровяных телец. Эту функцию она выполняет с 8-й недели до 5-го месяца жизни плода.

