Работаю поваром в горячем цехе. У меня среднее телосложение, занимаюсь спортом. Несмотря на легкую рабочую форму, в летние месяцы сильно потеет между ног и появляются красные пятна. Потливость в паху может возникать и в другое время года, учитывая специфику моей работы. От зуда и боли между ног уже зубы сводит. Если натер между ног, что делать и чем мазать? Георгий, 24 года, Санкт-Петербург
Учитывая, что Вы ведете здоровый образ жизни и имеете хорошую форму, стоит предположить, что появление опрелости связано с чрезмерной потливостью в жару. Тем не менее, я не видел Вас и не могу достоверно характеризовать причину избыточной потливости в паховой области, характер опрелости и степень ее выраженности. Для того, чтобы определиться с дальнейшей лечебной тактикой, следует знать механизмы появления опрелостей, степенью их выраженности.
Если мужчина сильно натер между ног, то это часто объясняется избыточной массой тела и потливостью.
Опрелость в паховой области у мужчин относится к группе дерматологических воспалительных заболеваний. Основной причиной патологии является длительное трение кожи и воздействие пота, кожного сала и других продуктов эпителиальной секреции. Отсутствие адекватной терапии практически всегда провоцирует проникновение патогенных микроорганизмов в истонченную кожу. Инфицирование может повлечь серьезные бактериальные, вирусные или грибковые заболевания. Часто опрелости регистрируют у маленьких детей, что связано с тонкой кожей, наличия складочек на коже, постоянному их трению. Взрослые практически во всех случаях умалчивают о проблеме, что приводит к последствиям в виде неэстетических мокнущих пятен, гнойников, изменения пигментации. Кроме того, опрелости сопровождаются мучительной болью, зудом, жжением, гиперемией и отечностью кожи в зоне поражения.
- Причины
- Что делать
- Чем мазать
- Последствия покраснения кожи
- Лишний вес и иные причины появления покраснения
- Как не натирать кожу?
- Правильное нижнее белье
- Боремся с раздражением и болью
- Как избавиться от темных участков на коже
- Опрелости у взрослых – недетская проблема
- Развитие и симптомы
- Лечение и профилактика
- Опрелости в паху у взрослых
- Почему возникают опрелости у взрослых
- Ленкиным Сергеем Геннадьевичем
- Как проявляются опрелости
- Особенности лечения опрелостей на разных стадиях
- Определение болезни. Причины заболевания
- Симптомы паховой эпидермофитии
- Патогенез паховой эпидермофитии
- Классификация и стадии развития паховой эпидермофитии
Причины
Опрелость не всегда связана с сильной жарой. При повышенной секреции потовых желез у мужчин, возникновения воспаления кожи в паху может носить хронический характер. Появление натертостей провоцирует целый ряд предрасполагающих факторов:
-
тесное и неудобное нижнее белье:
-
ношение синтетической одежды;
-
неподходящий фасон одежды.
Ткань может врезаться в складки, способствовать сильному натиранию в паху. Синтетическое белье создает парниковый эффект, создает благоприятную среду для размножения условно-патогенных сред, увеличивая степень инфицирования натертой области. Если при ношении одежды возникают неприятные ощущения, следует заменить одежду на более подходящую. Трение может возникать при ходьбе, особенно на значительные расстояния.
Стимуляция повышенного потоотделения может быть вызвана следующими факторами:
-
избыточная масса тела (даже на незначительное превышение индекса массы);
-
повышенная секреция потовых желез (наследственные факторы, патологии железистых структур);
-
грибковое поражение эпителия (иначе, паховая эпидермофития);
-
использование некачественных средств гигиены;
-
заболевания кожи (дерматозы, генитальный герпес, системные патологии);
-
использование презервативов, интимных гелей.
При повторяющихся эпизодах натирания в паховой области следует обратиться к профильному врачу-дерматовенерологу. Только забор мазка с области пораженной кожи (особенно при мокнущих ранках), анализы крови и визуальный осмотр кожи пациента позволят точно определить степень поражения кожных покровов и назначить адекватную коррекцию.
Основными признаками патологии являются постоянный зуд, сильная болезненность, трещинки и эрозии, бессонница и раздражительность. Симптомами заболевания могут быть сильное жжение, покраснение и мокнущие выделения, гнойнички, кровоточивость при выраженной стадии заболевания. По мере развития недуга выделения сопровождаются неприятных запахом, генерализаций опрелости и воспаления на половой член.
Что делать
Лечение опрелостей связано с причиной появления патологии. Устранение зуда, жжения и других неприятных признаком носит симптоматический характер. Устранение основной причины позволяет окончательно избавиться от болезни. Алгоритм лечения выглядит следующим образом:
-
промывание пораженной кожи чистой водой с мыльным раствором;
-
тщательное высушивание стерильным полотенцем (промакивания);
-
ношение удобного дышащего белья из натуральных тканей;
-
антисептическая обработка (фурацилин, хлоргексидин водный, Мирамистин).
Чем мазать
Для уменьшения трения в Вашем случае лучше использовать детскую присыпку. Это уменьшит раздражение кожи во время работы в жаркое время, предотвратить дальнейшее распространение воспаления. Среди эффективных медикаментозных препаратов идеально подойдут следующие:
-
Паста цинково-салициловая

Препарат обладает подсушивающим противовоспалительным действием, ускоряет заживление мокнущих ранок. -
Бепантен

Гипоаллергенное средство для восстановления пораженной кожи. -
Мазь Нистатин

при грибковых поражениях кожи. -
Мазь Клотримазол

препарат широкого спектра действия с противогрибковым действием. -
Синтомицин

Линимент с антибиотиком в составе.
Незначительное поражение кожи, возникающее из-за жары или тесного белья, не требует особенного лечения. Здесь достаточно талька, дезинфекции, тщательной гигиены промежностей. Эффективными методами борьбы с воспалением является использование эфирных масел. Лучшим вариантом лечения будет осмотр пораженной кожи специалистом, оценка степени поражения и соответственная терапия. Чтобы не натирало между ног постоянно, следует проводит частую гигиену и тщательно высушивать кожу.
Борьба с хроническими опрелостями является длительной и комплексной. Ускорению заживления кожных покровов способствует прием витаминных комплексов, стимулирующих регенерацию кожных покровов. Обязательно стоит вести здоровый образ жизни, временно исключить половые контакты (особенно, при смене непостоянных половых партнерах)
Боль в паху: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Пах, или паховая область – это часть нижнего края брюшной области, примыкающая к бедру. В проекции паховой области находится паховый канал, через который проходит семенной канатик у мужчин, идущий в мошонку, и круглая связка матки у женщин.
При ослаблении стенок пахового канала через него могут выходить петли кишечника, образуя паховую грыжу.
Рядом расположены крупные сосуды – бедренная артерия и большая подкожная вена ноги, паховые лимфатические узлы, собирающие лимфу от органов малого таза.
Анатомическая близость паховой области с различными органами и системами обусловливает огромное множество состояний, при которых может возникнуть боль в паху.
Разновидности боли в паху
Боль в паху может быть односторонней или двусторонней. Она может развиваться быстро и интенсивно (острое течение) или медленно и постепенно (подострое течение). Быть кратковременной или хронической. Часто боль в паховой области является отраженной, то есть отдающей из какого-то органа.
Возможные причины боли в паху
Боль в паховой области может быть как тревожным симптомом, свидетельствующим о развитии заболевания, так и наблюдаться при некоторых физиологических состояниях.
К основным причинам, вызывающим боль в паху, врачи относят:
- болезненные менструации;
- желтое тело беременных (временная железа, которая вырабатывает прогестерон, необходимый для сохранения беременности, и эстроген – иногда желтое тело имеет увеличенные размеры, что может привести к появлению болевого синдрома);
- травмы паховой области;
- инфекционно-воспалительные заболевания органов малого таза, в том числе при инфекциях, передающихся половым путем;
- растяжение и ослабление мышц и связочного аппарата может возникать на поздних сроках беременности, при паховой грыже, проптозе живота, растяжении приводящей мышцы бедра у спортсменов;
- онкологические заболевания органов малого таза;
- увеличение паховых лимфатических узлов при воспалительных и онкологических заболеваниях органов малого таза, лимфомах.
При каких заболеваниях возникает боль в паху
Боль в паху может сопровождать заболевания следующих органов и систем:
1) половой системы:
- у женщин: воспаление яичников, маточных труб, киста яичника, разрыв кисты яичника, воспаление слизистой влагалища, бактериальный вагиноз, патологическое разрастание эндометрия (эндометриоз), воспаление эндометрия, внематочная беременность, опухоли матки, опухоли яичников и т.д.;
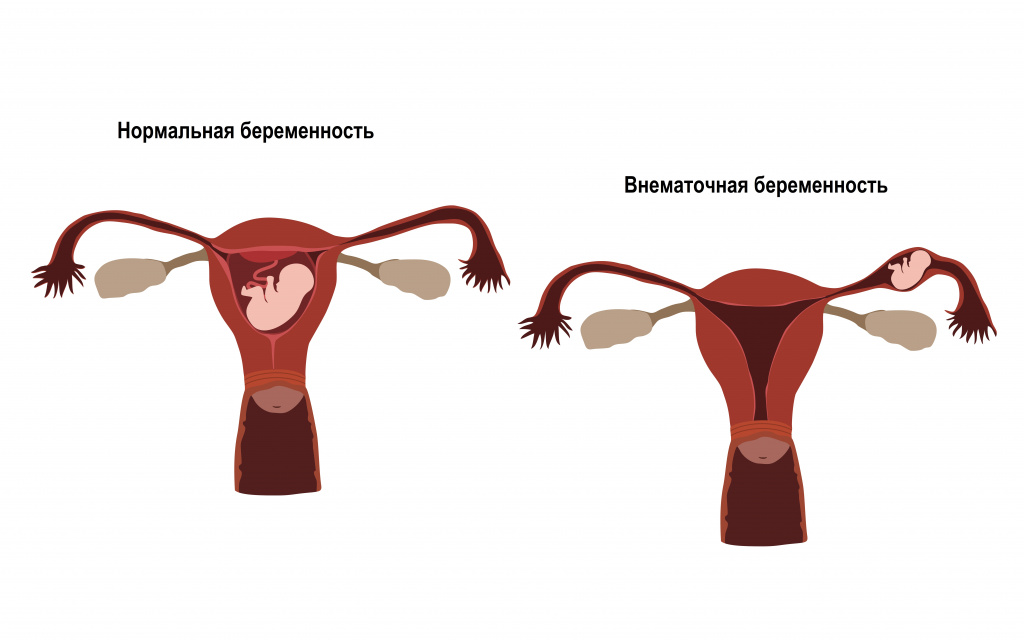
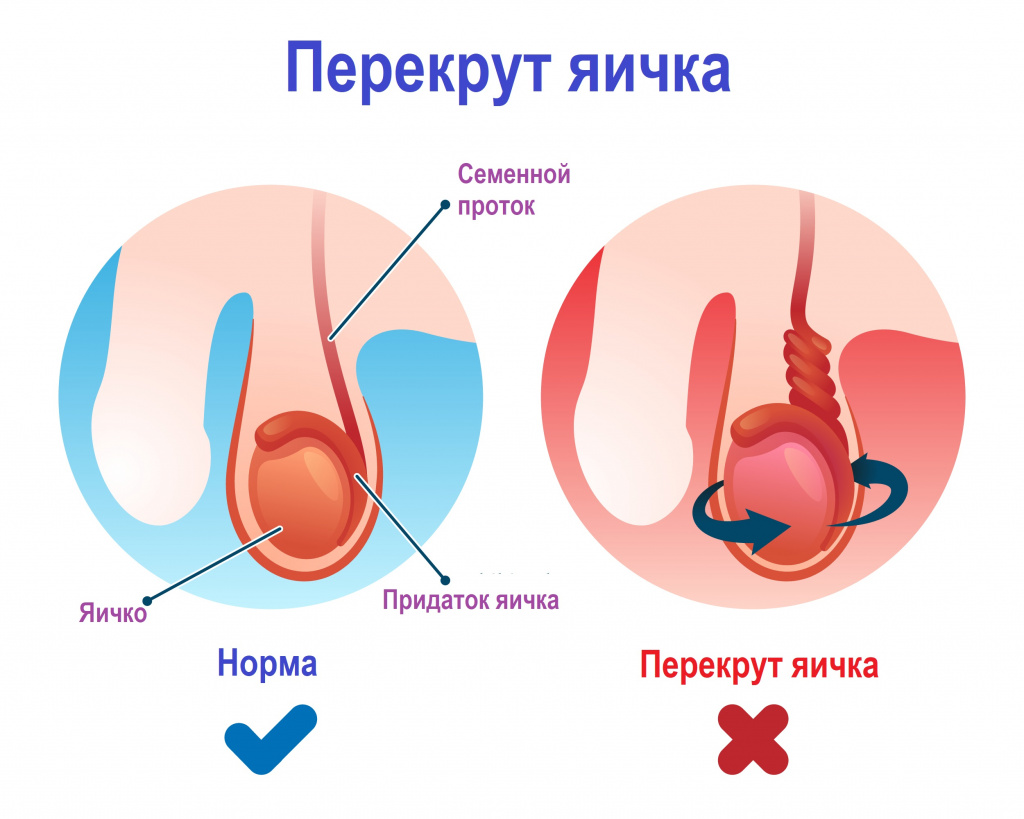
- у мужчин: перекрут яичка, перекрут гидатиды яичка, воспаление яичка и его придатка, расширение вен мошонки, водянка яичка, киста семенного канатика, воспаление простаты, онкологические заболевания яичка, онкологические заболевания простаты и т.д.;
2) мочевыделительной системы: мочекаменная болезнь, воспаление мочевого пузыря и уретры и др.;
3) кишечника: воспаление аномально расположенного аппендикса, воспаление прямой кишки, дивертикулит, колики, онкологические заболевания прямой кишки т.д.;
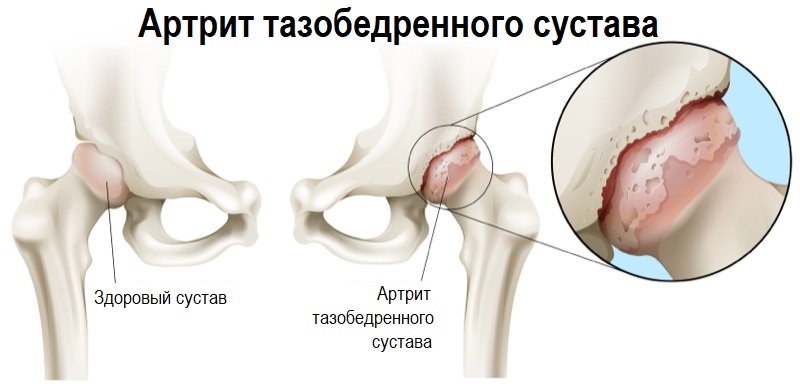
4) костно-мышечной системы: грыжи позвоночных дисков с компрессией корешков спинного мозга, артроз или артрит тазобедренного сустава, асептический некроз головки бедренной кости и др.
К каким врачам обращаться при боли в паху
Сначала можно обратиться к врачу общей практики, терапевту или педиатру. После установления предположительной причины боли пациента, если необходимо, направляют к узким специалистам: хирургу, гинекологу, нефрологу, урологу, неврологу, ортопеду, проктологу.
Диагностика и обследования при боли в паху
До выбора метода лечения врач должен выяснить характер, время и скорость нарастания боли, является ли боль одно- или двусторонней, уточнить, сопровождается ли боль повышением температуры, выделениями из влагалища, полового члена, расстройствами мочеиспускания (задержкой, болезненностью, неприятными ощущениями), есть ли кровь в моче, была ли тошнота и/или рвота. Врач обращает внимание на походку пациента и объем движений в тазобедренном суставе. Выясняет, болит ли где-то еще, например, в мошонке, животе, над лобком, в подвздошной области, в пояснице, бедре. Важно знать, предшествовала ли боли травма, усиленная физическая нагрузка, поднятие тяжести, сексуальный контакт. Специалист проводит осмотр паха, промежности, мошонки, проверяет, нет ли в мошонке патологических образований, оценивает состояние мышц передней брюшной стенки, наружного пахового кольца.
В целях дифференциальной диагностики пациентам рекомендуется проведение общего анализа крови, общего анализа мочи, ультразвукового исследования органов малого таза, органов мошонки, органов мочевыделительной системы, предстательной железы, паховых лимфатических узлов, необходимо исследовать посев мочи, мазок на флору из влагалища, осуществить поиск инфекций, передаваемых половым путем (прицельно, например, гонококка и хламидии или в составе комплексного исследования).
УЗИ органов мошонки
Ультразвуковое сканирование тканей структурных элементов мошонки для поиска патологий этого органа.
УЗИ лимфатических узлов одной группы
Ультразвуковое сканирование группы лимфатических узлов для оценки их размеров и структуры с целью выявления воспалительных или онкологических заболеваний.
В некоторых случаях потребуется проведение магнитно-резонансной томографии поясничного отдела позвоночника, рентгенографии костей таза, исследование онкомаркеров (альфа-фетопротеина и т.д.).
Рентген костей таза
Рентгенологическое исследование, позволяющее оценить структуру костей таза и тазобедренного сустава.
Альфа-фетопротеин (АФП, alfa-Fetoprotein)
Что делать при боли в паху
Учитывая многообразие причин, которые могут вызвать боль в паху, не нужно самостоятельно пытаться ставить диагноз.
До обращения за медицинской помощью не принимайте никаких лекарственных препаратов, это может повлиять на течение заболевания, затруднить его диагностику или привести к развитию осложнений.
При острой интенсивной боли в паху, особенно если она сопровождается подъемом температуры, кровянистыми выделениями из влагалища, кровью в моче или кале, тошнотой, рвотой, изменением цвета мошонки, необходимо незамедлительно обратиться за скорой медицинской помощью.
Лечение боли в паху
При воспалительных и инфекционных заболеваниях проводится консервативная терапия.
В зависимости от возбудителя применяют антибактериальные, противовирусные, противогрибковые средства в комплексе с противовоспалительными и обезболивающими препаратами.
Лечение эндометриоза проводится гормональными препаратами или путем хирургического удаления проблемных участков эндометрия.
Некоторые состояния, например, разрыв кисты яичника, внематочная беременность, перекрут яичка (при несвоевременном обращении), перекрут гидатиды яичка, аппендицит, ущемление паховой грыжи, требуют экстренного хирургического вмешательства.
При неэффективности консервативного лечения у пациентов с кистой яичника, кистой семенного канатика, варикоцеле, водянкой яичка проводят плановые операции. При неущемленной паховой грыже – плановое оперативное укрепление пахового канала.
Лечение онкологических заболеваний зависит от стадии процесса, наличия метастазов. Удаляется опухолевый очаг, совместно с пораженными лимфатическими узлами, а затем проводится химио- или лучевая терапия.
Пациенты с лимфомой получают курсы химиотерапевтического, биологического лечения, лучевую терапию отдельно или в комбинации, возможна трансплантация костного мозга.
- Митичкина Т.В. Клинико-патогенетические варианты болевого синдрома паховой области. Диссертация на соискание степени кандидата медицинских наук. 2004.
- Коновалов А.С., Ходяков А.В., Зуева А.Г., Хайруллина Г.Х. Современные методы диагностики инфекций, передаваемых половым путем. Трудный пациент, журнал. № 4, Т. 16, 2018. С. 54-57.
- Клинические рекомендации «Рак яичников / рак маточной трубы / первичный рак брюшины». Разраб.: Ассоциация онкологов России, Российское общество клинической онкологии, Российское общество специалистов по профилактике и лечению опухолей репродуктивной системы. – 2020.
- Клинические рекомендации «Внематочная (эктопическая) беременность». Разраб.: Российское общество акушеров-гинекологов, Ассоциация акушерских анестезиологов-реаниматологов. – 2021.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Гипергидроз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Гипергидрозом называют повышенное потоотделение, возникающее время от времени или присутствующее постоянно. На теле человека находится от двух до пяти миллионов потовых желез – больше всего в подмышечных впадинах, на ладонях, стопах.
Потоотделение – это физиологический процесс, необходимый для поддержания температуры тела.
Однако существует ряд состояний, при которых пот начинает выделяться слишком интенсивно, что свидетельствует об определенных дисфункциях и приносит значительный физический и психологический дискомфорт человеку. По данным статистики, около 3% людей обоих полов жалуются на гипергидроз.
Потоотделение контролируется вегетативной нервной системой, частью которой является парасимпатическая нервная система, – сбой в ее работе может быть как следствием других болезней, так и самостоятельным нарушением.
- Локальный гипергидроз – возникает в определенных частях тела – на ладонях, подошвах, в подмышечных впадинах, кожных складках, на лбу, над верхней губой.
- Генерализованный – повышенное потоотделение отмечается по всей поверхности тела, но заметнее всего в местах наибольшего скопления потовых желез.
В зависимости от причины выделяют:
- Первичный гипергидроз, когда повышенная потливость не связана с другими заболеваниями. Обычно проявляется еще в детском или подростковом возрасте.
- Вторичный гипергидроз – возникает на фоне других болезней.
- Легкий.
- Умеренный.
- Тяжелый.
Возможные причины гипергидроза
Первичный гипергидроз – одна из самых частых причин повышенного потоотделения. В его основе – индивидуальные физиологические особенности организма.
С одной стороны, у людей с первичным гипергидрозом отмечается большее количество потовых желез, с другой – потовые железы более чувствительны к различным стимулирующим факторам, вызывающим потоотделение.
Обычно этот вид гипергидроза манифестирует еще в детстве и усиливается в подростковом возрасте. Данная патология носит наследственный характер и зачастую передается от одного из родителей. Степень выраженности может различаться от умеренной до очень сильной.
Вторичный генерализованный гипергидроз наблюдается при инфекционных заболеваниях в ответ на повышение температуры тела.
К резким скачкам температуры в течение суток могут приводить гнойные процессы в организме, например абсцессы, флегмоны, деструктивная пневмония.
Это тяжелые состояния, которые требуют госпитализации, а зачастую – хирургического лечения.
Обильное потоотделение может стать следствием хронических инфекций – туберкулеза, малярии, бруцеллеза и т.д.
Генерализованный гипергидроз отмечается при эндокринных патологиях – например, при повышении уровня гормонов щитовидной железы. Помимо этого, наблюдается потеря массы тела при нормальном аппетите, учащенное сердцебиение, эмоциональное возбуждение. На повышенное потоотделение часто жалуются больные сахарным диабетом – особенное внимание следует обращать на появление холодного липкого пота, что может свидетельствовать о резком падении уровня сахара в крови. Гормональные изменения в период беременности, при климаксе нередко сопровождаются гипергидрозом.
Для людей с онкологическими заболеваниями кроветворной системы характерна повышенная потливость, особенно в ночное время. Помимо этого у пациентов отсутствует аппетит, они худеют, присутствует выраженная усталость, температура тела может колебаться в пределах 37–38°С, могут увеличиваться одна или несколько групп лимфатических узлов.
Неврозы, панические атаки часто сопровождаются усиленным потоотделением.
При каких заболеваниях возникает гипергидроз?
- Острые вирусные или бактериальные инфекции.
- Хронические инфекции (туберкулез, малярия).
- Эндокринологические заболевания (сахарный диабет, гипертиреоз, феохромоцитома, акромегалия, карциноид).
- Сердечно-сосудистая недостаточность.
- Невроз, панические атаки.
- Ожирение.
- Неврологические заболевания (полинейропатия, сирингомиелия, синдром барабанной струны).
- Лимфомы.
К каким врачам обращаться при гипергидрозе
Поскольку гипергидроз может быть не только самостоятельным состоянием, но и симптомом других заболеваний, в первую очередь стоит обратиться к врачу-терапевту. После тщательного осмотра, сбора анамнеза, проведения лабораторных и инструментальных исследований может потребоваться консультация узких специалистов: эндокринолога, невролога, кардиолога, онколога, инфекциониста, дерматолога.
Диагностика и обследования при гипергидрозе
Степень распространения гипергидроза и его границы можно определить с помощью теста Минора. Нужно нанести 2% йодистый раствор на область, где отмечается повышенное потоотделение, дать высохнуть жидкости и посыпьте кожу крахмалом. При наличии чрезмерной потливости кожа приобретет фиолетовый, иногда черный оттенок.
Для уточнения диагноза врач назначает следующие обследования:
- Клинический анализ крови с развернутой лейкоцитарной формулой для выявления воспалительных процессов при различных инфекционно-вирусных заболеваниях.
- Анализ крови на гормоны щитовидной железы (тироксина – Т4, трийодтиронина – Т3), тиреотропного гормона – ТТГ, антител к тиреопероксидазе, антител к тиреоглобулину.
- Биохимический анализ крови (глюкоза, креатинин, печеночной функции: АЛТ, АСТ, ЛДГ, общий белок, контроль уровня холестерина, липопротеинов очень низкой, низкой и высокой, плотности для оценки риска атеросклероза, электролитов крови – калия, натрия, кальция).
Глюкоза (в крови) (Glucose)
Креатинин (в крови) (Creatinine)
Общий белок (суточная моча) (Protein total)
Калий, натрий, хлор в сыворотке крови (К+, Potassium, Na+, Sodium, Сl-, Chloride, Serum)
- УЗИ щитовидной железы.
- Пациентам с сердечной недостаточностью потребуется: электрокардиографическое исследование (ЭКГ), эхокардиография (ЭхоКГ).
Расшифровка ЭКГ с заключением, выполненная квалифицированным кардиологом ИНВИТРО.
Исследование, позволяющее оценить функциональные и органические изменения сердца, его сократимость, а также состояние клапанного аппарата.
- При подозрении на неврологическую патологию может потребоваться визуализация головного мозга: компьютерная томография, магнитно-резонансная томография.
КТ головного мозга и черепа
Сканирование головного мозга, черепа и окружающих их тканей, позволяющее диагностировать различные патологии.
МРТ головного мозга
Безопасное и информативное сканирование структур головного мозга для диагностики его патологий.
Что делать при появлении гипергидроза
При гипергидрозе важно соблюдать правила личной гигиены, поскольку повышенная потливость может приводить к инфицированию кожного покрова. Следует избегать тесной, плохо вентилируемой обуви. Одежду стоит подбирать из натуральных, дышащих тканей.
Гипергидроз негативно влияет на психологическое состояние человека, что может только усугублять повышенное потоотделение. Важно не переутомляться, избегать стрессовых ситуаций, учиться расслабляться и отдыхать.
На течение гипергидроза значительное влияние оказывает питание – по возможности следует отказаться от алкоголя, кофе, острой, копченой пищи. Кроме того, еда должна быть не слишком горячей.
Лечение гипергидроза
В зависимости от причины, вызвавшей гипергидроз, врач назначает соответствующее лечение.
Если выявлен вторичный характер гипергидроза, усилия должны быть направлены на терапию основного заболевания.
Традиционные схемы лечения первичного гипергидроза в дерматологии включают местное применение косметических антиперспирантов.
Эти средства уменьшают потоотделение и уничтожают бактерии, которые являются причиной неприятного запаха.
Антиперспиранты эффективны только при умеренном гипергидрозе. В дополнение дерматолог может назначить ионофорез, электрофорез, витаминотерапию, успокоительные средства.
Хорошие результаты в терапии гипергидроза подмышечных впадин демонстрируют инъекции ботулотоксина. В большинстве случаев эффект процедуры сохраняется 6-8 и более месяцев. К минусам данного метода лечения можно отнести его стоимость и в редких случаях длительное сохранение болезненных ощущений после процедуры. Абсолютными противопоказаниями для ботулинотерапии являются нервно-мышечные нарушения, беременность, лактация, локальный воспалительный процесс, гиперчувствительность к компонентам препарата. К относительным противопоказаниям относятся неврологические заболевания в анамнезе, применение антикоагулянтов и антиагрегантов, хронические заболевания в стадии обострения, гемофилия.
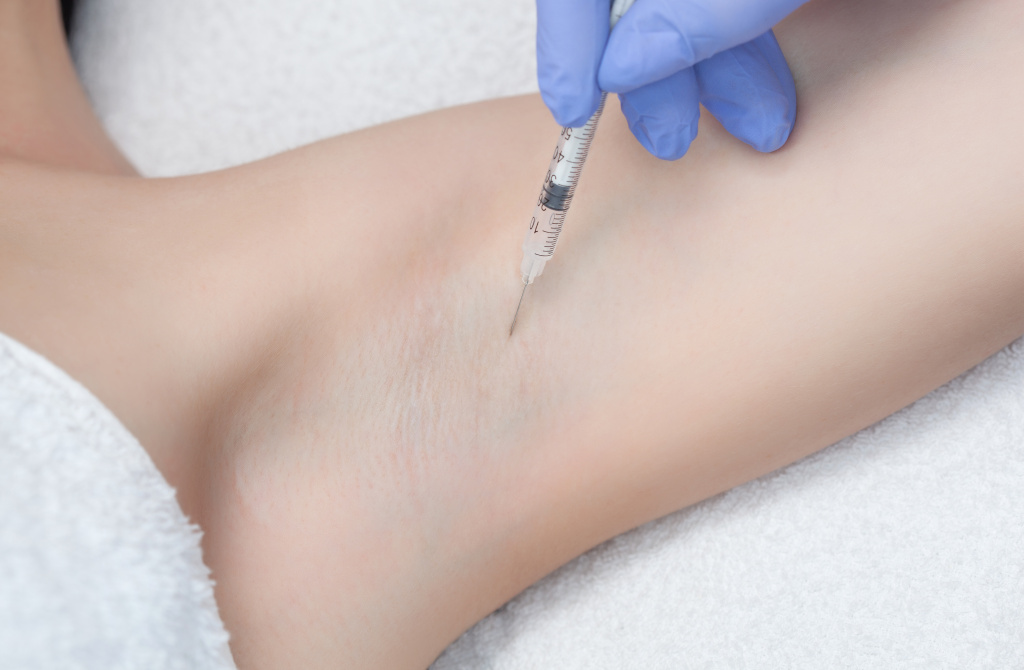
Инъекции ботулотоксина в подмышечную впадину
Терапия неодимовым лазером успешно применяется в лечении повышенного потоотделения. Суть метода заключается в деструкции большей части потовых желез, находящихся в подкожно-жировой клетчатке.
Дерматологи утверждают, что посредством лазерного облучения не рекомендуется удалять более 80% необходимых для нормальной терморегуляции потовых желез.
Лазерное лечение гипергидроза подразумевает полное избавление от чрезмерного потоотделения, хотя у некоторых пациентов все-таки наблюдаются рецидивы.
При тяжелом течении гипергидроза применяют хирургический метод лечения – симпатэктомию.
Операция заключается в рассечении или клипировании (пережимании) какого-либо участка симпатического нерва, в результате чего прекращается образование пота в той области, которая ему соответствует. Не стоит забывать, что остановка потоотделения в одной зоне может привести к компенсаторному усилению потоотделения в другой.
- Батыршина С.В., Хаертдинова Л.А. Гипергидроз: способ коррекции. Практическая медицина, журнал. № 8 (84), 2014. С. 16-23.
- Дорофеев А.Л., Коренева П.В., Сорголь А.Е., Шульга Т.В. Практические аспекты ботулинотерапии. Международный журнал прикладных и фундаментальных исследований. № 2, 2017. C. 179–184.
- Моррисон А.В. Токсин ботулизма – лечебный эффект в косметологии / А.В. Моррисон [и др.] // Саратовский научно-медицинский журнал. 2016. Т. 12. № 3. С. 521-524.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Опрелость: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Опрелостью называется нарушение целости кожных покровов, образующих крупные складки. Опрелость развивается в результате раздражающего и длительного увлажняющего влияния продуктов кожной секреции (кожного сала, пота), а также трения соприкасающихся поверхностей кожи.
Проявляется опрелость в виде покраснения кожных складок (бедренно-мошоночной, межъягодичной, подмышечных, под молочными железами у женщин, у тучных людей в складках живота, иногда в заушных складках, между пальцами стоп и кистей).
В дальнейшем, если лечение не начато, в глубине складки формируются поверхностные трещины, происходит отслойка верхнего слоя эпидермиса (шелушение). В запущенных случаях наблюдаются болезненные кровоточащие изъязвления (эрозии) пораженной поверхности кожи, покрытые серым или бурым налетом. Пациент отмечает выраженное жжение, боль и зуд.
Продолжительная опрелость может превратиться в экзему, которая сопровождается обильными высыпаниями на теле с присоединением стрептококковой инфекции или дрожжеподобного грибка. При присоединении инфекции на месте опрелости образуется открытая гнойная рана. В межпальцевых промежутках и в межъягодичной складке на поврежденной поверхности часто развивается грибковая флора.
Опрелости могут появиться на коже взрослого человека, у лежачего больного, однако больше всего подвержена воспалению кожа новорожденных.
Опрелость бывает детской и взрослой. По характеру возникновения – инфекционной и неинфекционной.
Различают несколько стадий опрелости:
- легкая – небольшое покраснение без нарушения целостности кожи;
- средняя – на фоне покрасневшей кожи видны незначительные эрозии, микротрещины, иногда мелкие гнойники;
- тяжелая – кроме покрасневшей кожи и трещин видны участки эрозий, язвочки, эпидермис местами отслаивается. Практически всегда присоединяется инфекция, бактериальная или грибковая. Крайнее проявление тяжелой степени – микробная экзема, при которой поражения утяжеляются аутоиммунным процессом.
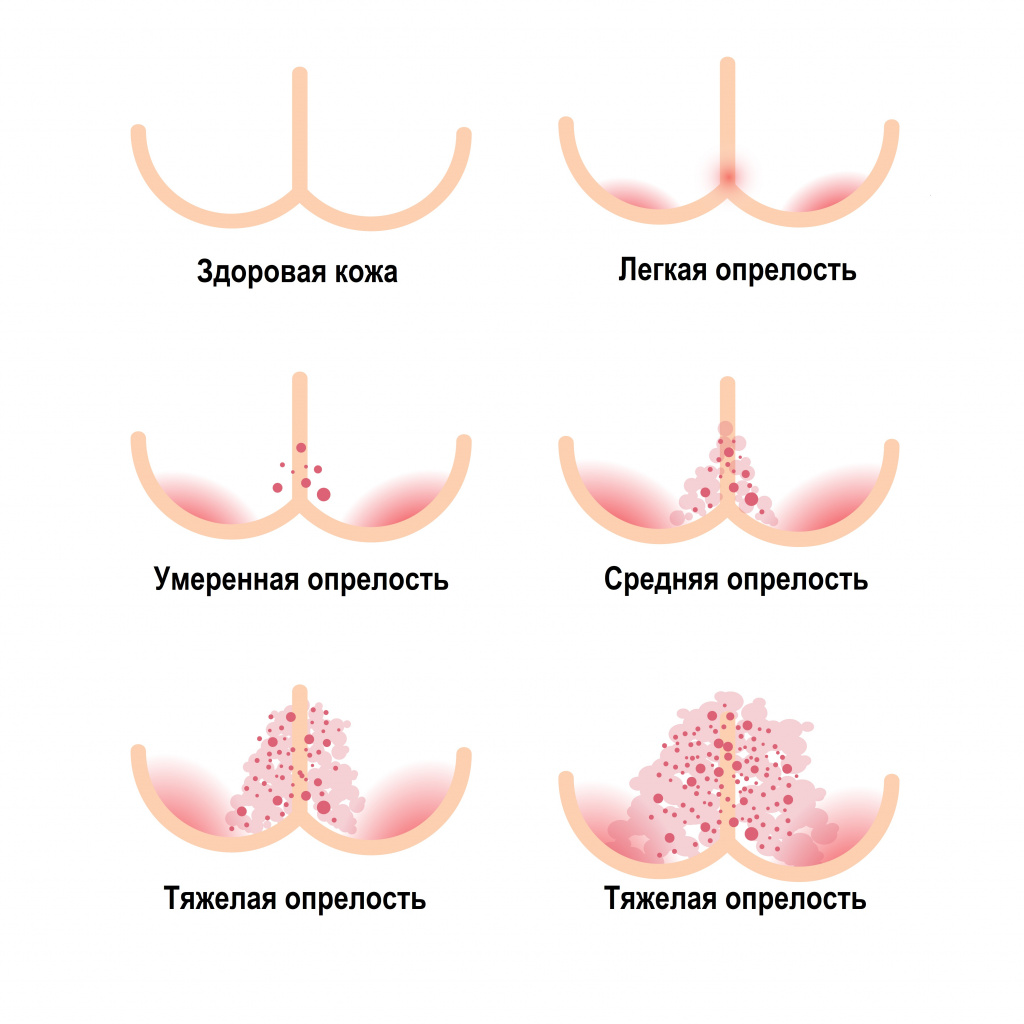 Опрелость может быть:
Опрелость может быть:
- пеленочной,
- импетиго (появляется в паховой области),
- аллергическое кольцо (на продукты питания и средства гигиены).
Чаще всего встречаются следующие виды опрелостей:
- мокнущие;
- диабетические, возникающие, главным образом, в паховых и бедренных складках, под молочными железами и в подмышечных впадинах;
- себорейные, возникающие за ушными раковинами, на шее, в подмышечных впадинах, паховых складках и в области пупка;
- стрептококковые;
- грибковые;
- под гипсом;
- между ягодицами;
- на стопах и ногах;
- пупочные.
Возможные причины возникновения опрелости
Основная причина возникновения опрелости – повышенная влажность кожи в области естественных складок и воздействие раздражающих химических компонентов. Иными словами, для появления опрелости должны быть созданы благоприятные условия, повышающие уязвимость кожи даже при незначительном механическом воздействии (трении).
В кале присутствуют ферменты (протеаза и липаза), которые буквально разъедают кожу, поэтому при диарее опрелости нередко развиваются в течение нескольких часов.
Опрелость у новорожденных может появиться по разным причинам, например, из-за трения или постоянной влажности под подгузником. Но основной фактор – контакт кожного покрова с мочой и калом.
Аммиак, который образуется при расщеплении мочевины, оказывает раздражающее воздействие на нежную кожу ребенка.
Каловые массы отличаются кислой реакцией. Если же малыш страдает диареей, то это также приводит к появлению опрелостей.
Причины возникновения опрелостей у детей:
- некачественные подгузники;
- редкая смена подгузников;
- небрежное вытирание тела ребенка после водных процедур;
- слишком сильное укутывание младенца;
- высокая температура воздуха в помещении.
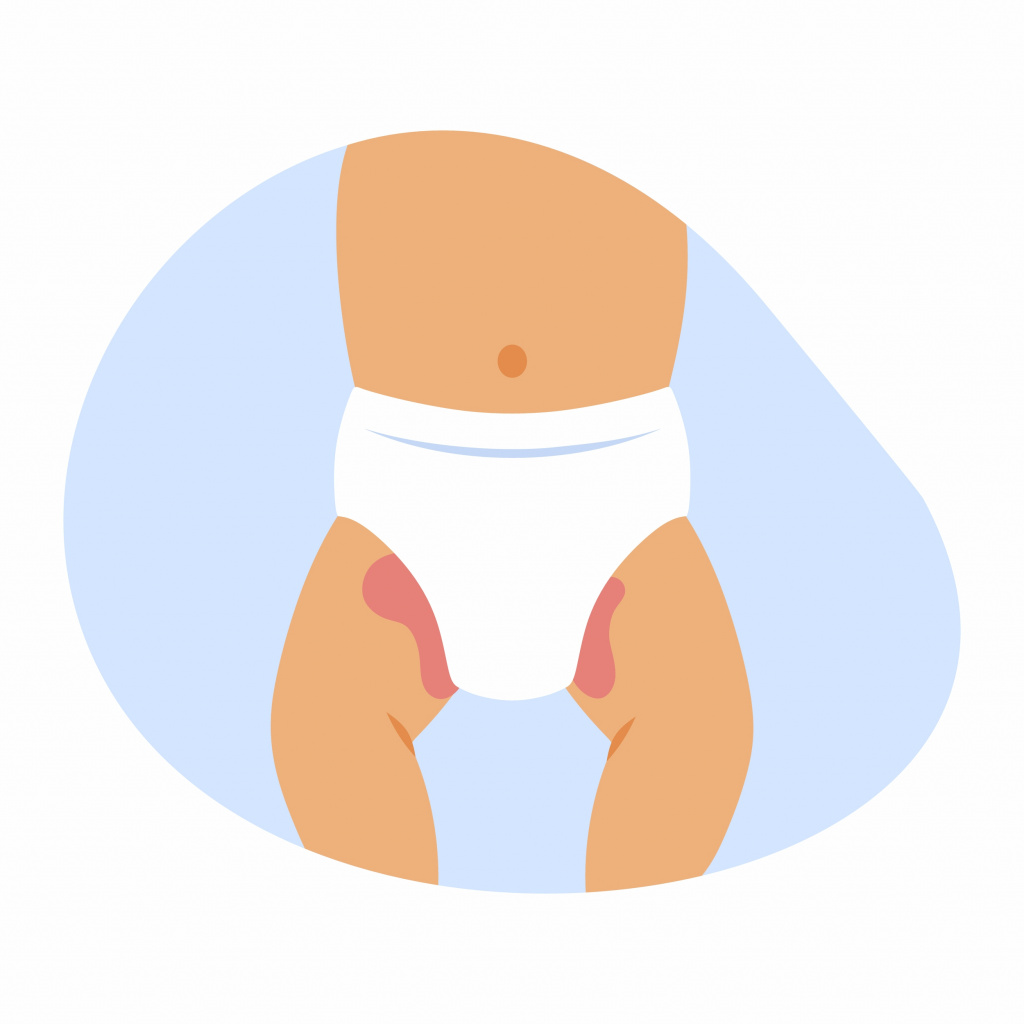 Значительно повышает риск развития опрелостей аллергическая предрасположенность. У новорожденных и младенцев до года аллергическая реакция на продукты питания матери, детское питание, гигиенические средства, появление в рационе ребенка новой пищи, лечение антибиотиками малыша или матери также могут способствовать появлению опрелостей.
Значительно повышает риск развития опрелостей аллергическая предрасположенность. У новорожденных и младенцев до года аллергическая реакция на продукты питания матери, детское питание, гигиенические средства, появление в рационе ребенка новой пищи, лечение антибиотиками малыша или матери также могут способствовать появлению опрелостей.
Еще один важный фактор – индивидуальные особенности детской кожи: если у младенца гиперчувствительная кожа, то риск опрелостей существенно возрастает.
Причины образования опрелостей у взрослых:
- плохая вентиляция воздуха в области кожных складок;
- усиленное потоотделение;
- сахарный диабет и другие эндокринные нарушения;
- избыточная масса тела, ожирение;
- непроизвольное мочеиспускание;
- аллергические реакции;
- инфекции кожи;
- геморрой;
- выделения из свищей и естественных анатомических отверстий у тяжелобольных пациентов;
- нарушение основных правил гигиены, недостаточное обсушивание складок кожи после купания.
У людей пожилого возраста снижается выработка эластина и коллагена, что сказывается на состоянии кожи, приводя к ее сухости, истончению, потере эластичности. Кожа легко травмируется, покрывается трещинами и воспаляется.
К каким врачам обращаться при опрелости
Лечение осуществляет врач-дерматолог или врач общей практики амбулаторно. При появлении опрелости у ребенка следует обратиться к врачу-педиатру, в сложных случаях к лечению привлекается детский дерматолог.
Диагностика и обследования при опрелости
Диагноз ставят на основании клинической картины – по месту поражения и внешнему виду пораженных участков кожи. Учитываются жалобы пациента и данные объективного осмотра.
При необходимости с пораженной поверхности кожи берутся мазки для последующего бактериологического исследования.
Дифференциальный диагноз проводят с экземой, эритразмой, кандидамикозом, стрептодермией, эпидермофитией стоп, псориазом.
Что делать при опрелости
Основой лечения опрелостей у детей является поддержание кожи ребенка чистой и сухой. Требуется частая смена подгузников, обработка кожи только натуральными тканями (лучше хлопковыми) без лишнего трения. Следует давать ребенку полежать без подгузника при его смене. Необходимо исключить использование в зоне соприкосновения подгузника с кожей спиртосодержащих средств, присыпок.
Основные действия родителей при появлении раздражения или опрелостей на коже младенцев:
- оптимизация микроклимата в комнате – нельзя допускать перегрева ребенка;
- обработка поврежденных участков кожи;
- активное купание.
Основные мероприятия для профилактики опрелостей у взрослых:
- ежедневно промывать естественные складки кожи с последующим их высушиванием с помощью прохладной струи воздуха (фена);
- проводить туалет кожи и складок после непроизвольных испражнений и мочеиспусканий;
- принимать воздушные ванны для складок кожи: лежать с руками, отведенными в стороны или верх, отводить ноги в сторону или выпрямлять их, выкладывать пациента на живот, прокладывать между пальцами ног или рук небольшие валики, чтобы пальцы были раздвинуты;
- исключить обработку складок вазелиновым, оливковым и другими маслами, поскольку они способствуют истончению кожи в ее складках;
- использовать для лежачих больных чистое и сухое постельное и нательное белье;
- как можно чаще менять памперсы при недержании мочи;
- отказаться от напитков и еды, способствующих возникновению аллергии;
- постараться устранить причины повышенного потоотделения;
- частые гигиенические ванны.
Важное условие успешного лечения опрелостей – устранение факторов, обусловливающих уязвимость кожных покровов, выполнение всех необходимых гигиенических требований.
Лечение включает средства с подсушивающим эффектом и иногда местные противовоспалительные препараты.
Несколько раз в день после обработки моющими средствами, растворами антисептиков или отварами трав кожу в складках следует хорошо просушивать и обрабатывать присыпками, мазями или кремами, содержащими противовоспалительные, дубильные компоненты. Эффективны средства, содержащие цинк, борную и таниновую кислоты. На месте повреждения образуется плотная корка, после отпадения которой кожные покровы восстанавливаются.
С целью профилактики повторного появления опрелостей следует поддерживать чистоту кожи, следить за тем, чтобы она всегда оставалась сухой. Возможно применение косметических масел, детского крема, уменьшающих трение кожи в области складок, или присыпок, обеспечивающих поглощение скопившейся влаги.
Лечение первой стадии опрелости сводится к следующему:
- регулярное очищение кожи больного;
- проведение воздушных ванн;
- сбалансированное питание для снижения потоотделения, причем вся еда и напитки не должны быть горячими;
- проведение лечения сопутствующих и хронических заболеваний для улучшения общего состояния больного.
Для ухода за зонами опрелости пользуются мазями на основе цинка и детскими присыпками. Хороших результатов подсушивания проблемных участков кожи и улучшения местного кровообращения можно добиться путем прогревания лампой Минина.
На этапе лечения опрелостей второй стадии необходимо подключить медикаментозные препараты:
- для уменьшения воспаления применяют препараты антисептического действия, например, салициловую кислоту или фурацилин;
- для улучшения регенерационных процессов следует применять мази с витаминами группы B;
- антигистаминные препараты помогают снять зуд.
Лечение запущенных опрелостей третьей стадии проходит строго под контролем врача. Ухаживающим родственникам необходимо тщательно следовать всем предписаниям. С целью уменьшения выраженности воспалительного процесса и предотвращения развития инфекции часто используют примочки, пропитанные жидкостью Бурова. Концентрацию раствора определяет врач.
В ряде случаев могут потребоваться рентгенотерапия и ультрафиолетовое облучение.
При присоединении вторичной инфекции назначаются антибактериальные или противогрибковые средства.
Необходимо помнить, что места опрелостей очень болезненны, поэтому при обработке их ни в коем случае нельзя тереть, а только промакивать или обмывать струей воды или антисептического раствора.
- Беляева И.А. Современные рекомендации по уходу за кожей новорожденного: традиции и инновации (обзор литературы) // «РМЖ». – 2018. – №2. – С. 125-128.
- Устинов М.В. Эмпирическая терапия воспалительных поражений кожи крупных складок // «РМЖ». – 2016. – №14. – С. 945-948.
- Родионов А.Н. Грибковые заболевания кожи: руководство для врачей (2-е изд.) // – СПб, 2000. – 288 с.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Несмотря на то, что в современном мире худенькие женщины в приоритете, количество тех, у кого есть лишний вес, неуклонно растет. Связано это со многими факторами, но у всех полных женщин есть общая проблема: покраснение и потертости между ног.
Последствия покраснения кожи

У тучных людей множество проблем, так как полнота — это не только нагрузка на суставы и кости, но и множество других неприятностей. Среди них есть такие, что и озвучивать не очень удобно, тем не менее, решать эти проблемы приходится. Полные ножки соприкасаются друг с другом при ходьбе, и это приводит к тому, что появляется сначала раздражение, потом ситуация быстро меняется и возникает покраснение, затем кожа может быть растерта до крови. Это очень больно, поэтому тучные женщины редко появляются в платьях и юбках, так как брюки предотвращают растирание.
Лишний вес и иные причины появления покраснения
Не всегда только лишний вес является причиной того, что складывается подобная ситуация. У некоторых этому способствуют анатомические особенности строения тела, на месте соприкосновения появляются язвочки, ранки, потница, кожа раздражена. Со временем эти места приобретают темный цвет, что крайне негативно воспринимается женщиной. Неуютно они чувствуют себя раздевшись на пляже, на приеме у доктора и т.д. Верхняя часть ног с внутренней стороны меняет цвет на темный, и это сильно бросается в глаза. Основная задача —избежать натирания и боли в области внутренней стороны бедер. Вторая — найти способ избавиться от пигментных пятен темного цвета в тех же местах. Если человек похудеет, то целостность кожного покрова по цвету восстановится, но сделать это довольно трудно, и бороться с лишним весом получается не у всех. Так как эта ситуация знакома не только поколению современных женщин, в течение долгих лет удавалось найти способы решения этой проблемы.
Как не натирать кожу?
Самое простое решение — носить брюки. Многие предпочитают именно этот вариант и редко одевают просторную одежду. Но для некоторых важно выглядеть женственно, поэтому отказаться от ношения платья они не могут. Да и брюки не выдерживают такой нагрузки слишком долго, через несколько месяцев на внутренней стороне бедер образуются дырки. Тогда приходят на помощь различные способы борьбы с этой проблемой.
Наши бабушки использовали крахмал в качестве присыпки и перед выходом на улице обрабатывали себе ноги. Наносили его на чистую кожу, а легкий налет позволял избежать трения и покраснения, но только на определенное время. Если человек сильно потеет, то эффективность существенно снижается, а в жарких климатических зонах трудно этого избежать. Еще один вариант — жирный крем, но тут также есть свои трудности. Невозможно присесть без того, чтобы не появились следы от крема на одежде, поэтому им пользуются редко. Да и впитывается он тоже хорошо, требуется постоянно обновлять нанесенный на кожу слой.
С облегчением вздохнули пышные дамы, когда появились антиперспиранты с тальком. Это лучший вариант, так как есть большой выбор средств, но лучше предпочесть те, что не имеют ярко выраженного запаха. Флакончик легко помещается в дамскую сумочку и всегда под рукой.
Правильное нижнее белье
Сегодня представлен широкий ассортимент нижнего белья, и один из вариантов борьбы с покраснением — трусики-шортики. Они прикрывают внутреннюю часть бедра, часто оформлены красивыми кружевами, современные эластичные ткани позволяют правильно облегать ноги, и женщина выглядит в них очень привлекательно. Главное — правильно подобрать размер и отдавать предпочтение проверенным фирмам производителям нижнего белья. Тогда они не будут скатываться под одеждой, материал у таких трусиков дышащий, что помогает избежать излишнего потоотделения.
В зимний период спасают колготки, так как у них хорошее скольжение, некоторые женщины и летом делают шортики из них, но такой эконом-вариант смотрится не эстетично.
Боремся с раздражением и болью
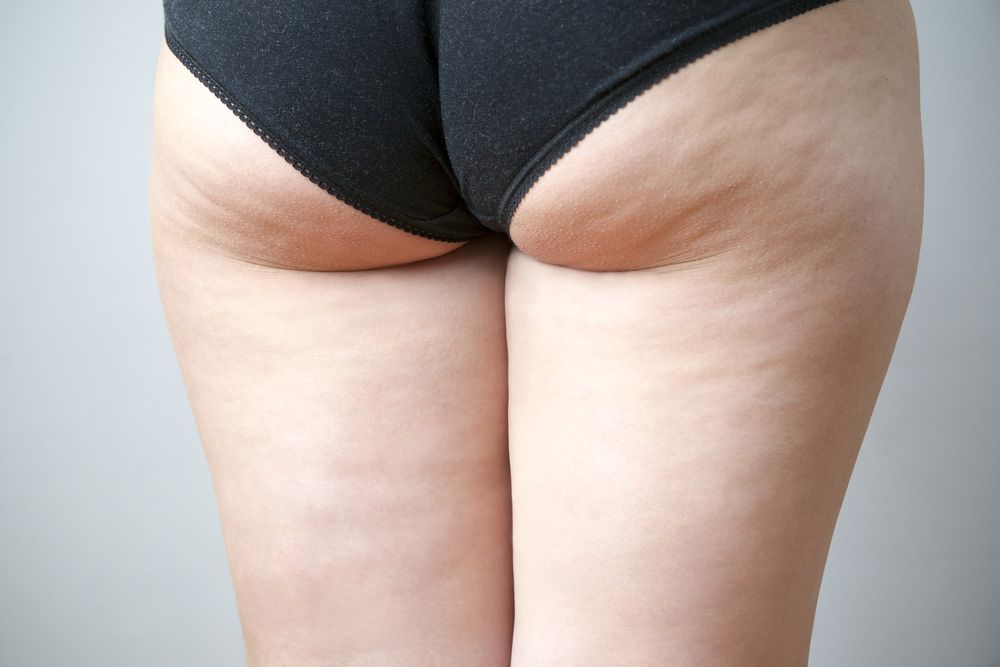
Что делать если покраснение есть, и натертые ноги причиняют боль, трудно вести обычный образ жизни?
Для начала следует принять душ или ванну, поврежденные места тщательно вымыть с детским мылом, используя мягкую пену, при этом сильно не растирать кожу. Затем наносится заживляющий крем или с противовоспалительным эффектом. Для маленьких детей в аптечной сети продают специальные средства от потницы или аналогичные препараты для борьбе с пролежнями у лежачих больных. Стоит оберегать поврежденные участки и, пока не исчезнут симптомы, носить брюки или правильное нижнее белье. Не стоит прижигать раздражение антисептическими препаратами: йодом или зеленкой или обрабатывать ранки перекисью, чтобы снять покраснение. Достаточно нанести крем, и регенерирующие свойства кожи помогут справиться с проблемой.
Как избавиться от темных участков на коже
Если избежать боли и ран на внутренней поверхности бедра удается, то с темным цветом кожного покрова справиться трудно. Но есть ряд рекомендаций, благодаря которым можно или совсем забыть об этой проблеме, или снизить ее актуальность. Любое средство требует испытаний, так как все люди индивидуальны и по-разному воспринимают тот или иной рецепт.
Хорошо помогают скрабы, которые можно приготовить в домашних условиях. Осадок от натурального кофе необходимо смешать с несколькими каплями лимонного сока и небольшим количеством крема. При постоянном использовании огрубевшие участки осветляются, смягчаются, и, если не прерывать процедуры, со временем цвет кожного покрова станет однородным, пропадет и покраснение.
Если нет повреждений на момент проведения процедуры, то можно использовать перекись водорода. Если два или три раза в день смазывать те участки кожи, что требуют внимания, через 10 дней можно наблюдать стойкий эффект. Если не удается избегать натирания, то эти процедуры придется повторять все время.
Некоторые смешивают сок лимона с водой и протирают пораженные места, но это может стать причиной дополнительного раздражения и покраснения или вызвать аллергическую реакцию. Поэтому к такому варианту отбеливания стоит относиться с особой осторожностью. Лучше проверить его на других нежных участках кожи.
Уход за телом — немаловажная задача, и женщина любых форм и телосложения может выглядеть достойно и привлекательно. Тут не помеха ни возраст, ни расовая принадлежность, ни социальный статус. Любить себя необходимо каждой представительнице слабого пола, и тогда сильные и мужественные представители сильной половины человечества всегда будут стараться защищать, беречь и заботиться о ней.
Дерматовенерология. Национальное руководство Под ред. Ю. К. Скрипкина, Ю. С. Бутова, О. Л. Иванова.
Европейское руководство по лечению дерматологических болезней Под ред. Кацан-баса А.Д., Лотти Т.М., Пер. с англ. 2014
Опрелости у взрослых – недетская проблема
» data-image-caption=»» data-medium-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2019/05/lechenie-oprelostej-u-vzroslyh.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i1.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2019/05/lechenie-oprelostej-u-vzroslyh.jpg?fit=825%2C550&ssl=1″/>
Если завести разговор об основных проблемах маленьких детей, то обязательно упомянут об опрелостях. И почти сразу же можно получить очень много советов по их профилактике и лечению. Но нередко это заболевание поражает и взрослых.
Опрелости – это заболевание, характеризующиеся воспалением в кожных складках. Воспаление возникает в результате чрезмерного потоотделения, несоблюдение правил гигиены или их недостаток и длительном натирании кожи одеждой или другими предмета. Способствует развитию опрелостей также аллергия, избыточная масса, снижение иммунитета.
Конечно, больше всего опрелостям подвержены люди, у которых ограничена двигательная активность: после инсульта, аварий, болеющих ДЦП, находящихся в реанимационном отделении и так далее.
Но и малоактивный образ жизни, ожирение, частое посещение бассейна (хлорированная вода) и чувствительная кожа могут способствовать развитию опрелостей. Чаще всего поражаются паховые складки, в области подмышек, ягодиц, между пальцами, за ушами, в складках, образованных в результате ожирения. У женщин нередко – под молочными железами.
Развитие и симптомы
Само заболевание развивается очень быстро, буквально за пару часов. В потовых и сальных железах вырабатывается секрет, который оказывает раздражающее действие. А повышенная температура и влажность в складках тела создают благоприятные условия для дальнейшего патологического процесса.
При игнорировании заболевания, могут присоединиться грибковые, вирусные и бактериальные инфекции, которые потребуют более длительного и трудоемкого лечения.
В самом начале опрелости представляют собой небольшое покраснение в кожных складках, могут присутствовать признаки мацерации ли небольшие трещины на кожном покрове. Но по мере прогрессирования могут появиться эрозии, которые со временем покрываются темно-серым налетом. Присоединяются зуд, жжение и боль, из-за которых движения пациентов становятся более ограничены.
По своему течению опрелости бывают острые и хронические. И выделят три стадии заболевания:
Лечение и профилактика
Для лечения опрелостей важно узнать причину их возникновения и убрать ее.
Но не стоит забывать, что болезнь легче предупредить, чем лечить. Основные правила профилактики:
Опрелости в паху у взрослых
Опрелости в паховой области бывают не только у маленьких детей.
Такая проблема часто встречается в любом возрасте, вызывая дискомфорт.
Опрелости в паху у взрослых — это довольно частое явление, которое требует специального лечения.

Почему возникают опрелости у взрослых
На коже любого человека функционируют паховые и потовые железы.
Эти продукты жизнедеятельности при постоянном воздействии делают эпидермис более уязвимыми, что может привести к опрелостям.
Их возникновению способствуют такие факторы, как:
Повышенная влажность кожи и ее постоянное трение об одежду провоцируют повреждения, которые вызывают боль и дискомфорт.
Лучшее профилактическое средство от опрелостей в паху у взрослых — это белье и одежда из натуральных тканей.

Также важно поддерживать сухость в паховых складках.
О методах лечения
опрелостей в паху у взрослых
рассказывает подполковник
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
Как проявляются опрелости
Первыми признаками опрелостей являются жжение и зуд.
Обычно человек начинает расчесывать пораженное место, что значительно расширяет границы опрелости.
Кожные изменения влияют и на общее самочувствие: больной становится нервозным, плохо спит.
На начальной стадии кожные покровы не повреждены, а изменения ограничиваются покраснением.
Для второй степени характерны эрозивные изменения и трещины.
Если не начать лечение опрелостей в паху у взрослых, присоединяется вторичная инфекция.
При этом появляются многочисленные гнойники, кожа покрывается серым налетом с неприятным запахом.
Заболевание прогрессирует быстро.
В ряде случаев может достигнуть последней стадии всего за несколько часов.
При появлении малейшего покраснения стоит обратиться к врачу для точной диагностики и лечения.
Опытный специалист в большинстве случаев может провести дифференциальную диагностику по внешним признакам заболевания.
При присоединении вторичной инфекции могут понадобиться дополнительные обследования для определения вида возбудителя.
Каждый вид опрелостей имеет свои особенности лечения.
Универсальной мази от опрелости в паху у взрослых не существует, поэтому не стоит заниматься самолечением.
Особенности лечения опрелостей на разных стадиях
Начальная стадия опрелостей лечится довольно легко и быстро.
Важная роль уделяется образу жизни пациента.
Необходимо поменять белье на более качественное и свободное.
Обязательно соблюдать правила личной гигиены и тщательно просушивать складки в паховой области после приема ванной.
Для снятия зуда и воспаления, а также профилактики инфицирования используются специальные мази и растворы.
Перед нанесением мазей кожу протирают растворами антисептиков, например, борной кислоты.
Это является гарантией того, что через поврежденную кожу в месте поражения не проникнет патогенная микрофлора и грибки.
Для снятия воспаления используются мази на основе пантенола, которые снимают воспаление и ускоряют регенерацию тканей.
Если отмечается мокнутие, то подойдут подсушивающие мази: цинковая, Деситин.
В аптеках представлен широкий ассортимент средств, которые состоят из нескольких компонентов и оказывают комплексное действие:
При второй стадии опрелостей в большинстве случаев имеет место присоединение вторичной инфекции.
С ней нужно бороться с помощью этиотропных препаратов.
С этой целью широко используются антибактериальные, противогрибковые и противовирусные средства.
При сильном зуде или возникновении опрелостей на фоне аллергии целесообразно назначение антигистаминных препаратов.
В качестве дополнительных методов лечения подключают физиопрецедуры, такие, как УФО пораженной области.
При опрелостях 3 степени не рекомендуется использовать мази и кремы.
Они создают на поверхности кожи защитную пленку, под которой инфекционные агенты продолжают активно размножаться.
Неправильный подход к терапии значительно замедляет процесс заживления.
Местно применяют примочки с антисептическими растворами: танином, риванолом, нитратом серебра.

Внутрь назначают антибиотики и антигистаминные препараты.
Если вовремя не принять комплексные меры, то возможна генерализация процесса.
Если к опрелостям присоединилась вторичная инфекция, то необходимо выбрать антибиотик, к которому данная микрофлора чувствительна.
Для того, чтобы это установить точно, делают посев.
До получения результатов терапию назначают эмпирически, опираясь на клинические симптомы и статистические данные.
Для того, чтобы получить ответ на вопрос: чем помазать опрелости в паху у взрослых, нужно проконсультироваться с врачом.
Выбор тактики лечения зависит от вида поражения кожных покровов.
Если вы обнаружили у себя опрелости в паху, обратитесь к нашим врачам. Они оперативно проведут обследование, возьмут анализы и назначать адекватное лечение.
Что такое паховая эпидермофития? Причины возникновения, диагностику и методы лечения разберем в статье доктора Агапова Сергея Анатольевича, венеролога со стажем в 38 лет.


Определение болезни. Причины заболевания
Паховая эпидермофития — грибковое заболевание кожи, характеризующееся зудом и сыпью в области крупных складок кожи, преимущественно паховых.
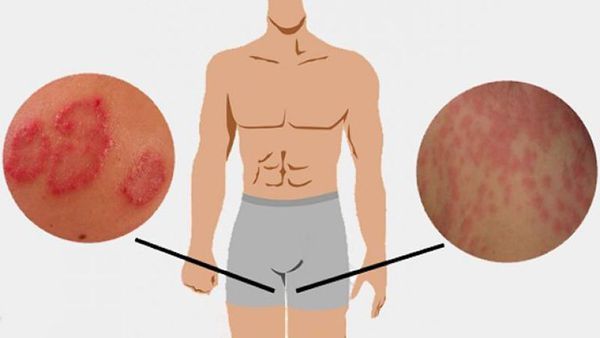
Симптомы паховой эпидермофитии
Для паховой эпидермофитии характерно:
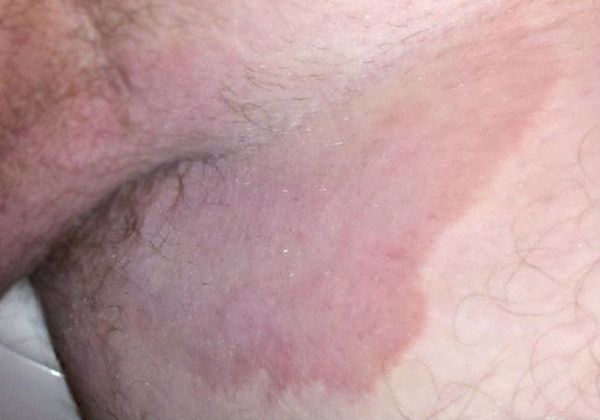
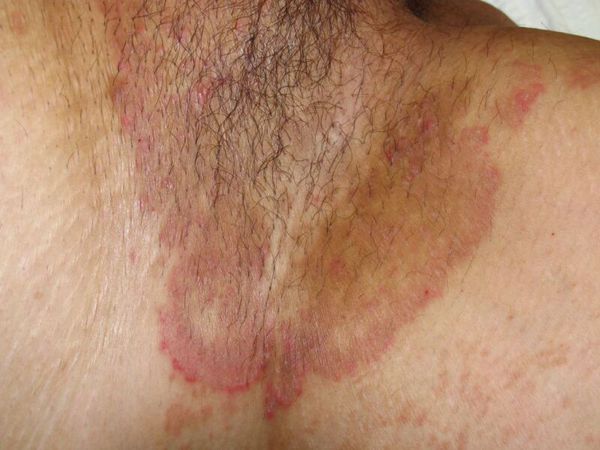
Патогенез паховой эпидермофитии
При наличии благоприятных условий патогенный гриб внедряется в кожу и начинает размножаться. Важное значение придаётся продуцируемому грибами ферменту кератиназе, который позволяет им проникать в клетки эпидермиса.
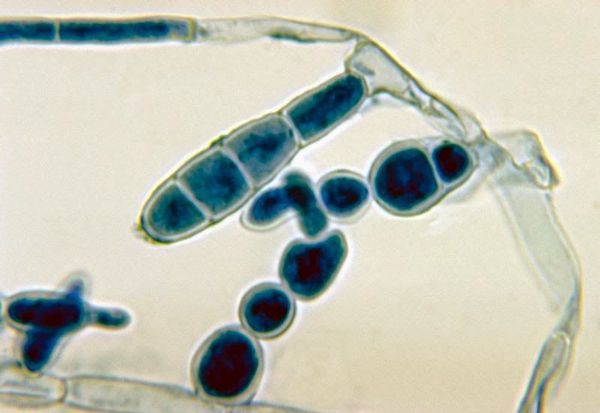
Определённую роль имеют ненасыщенный трансферрин плазмы (подавляет дерматофиты, связывая их ветвящиеся тонкие трубочки ), комплемент, опсонизирующие антитела (распознают чужие молекулы) и фагоцитоз нейтрофилами. Все эти механизмы препятствуют вовлечению в процесс глубоких тканей, поэтому дерматофиты никогда не проникают дальше базальной мембраны эпидермиса. В типичных случаях скорость разрастания мицелия значительно превышает как десквамацию эпителия, так и время на формирование иммунного ответа. В результате образуются кольцевидные очаги с периферической зоной активного размножения грибов и с центральной зоной, где кожа выглядит здоровой, так как здесь процесс частично или полностью подавлен средствами местного иммунитета.
Классификация и стадии развития паховой эпидермофитии
Общепринятой классификации заболевания не существует. Международная классификация болезней 10-го пересмотра (МКБ-10) в российской редакции определяет заболевание как «эпидермофития паховая», код — В35.6. В оригинальной редакции болезнь называется Tinea inguinalis (Tinea cruris) — микоз складок.
В развитии заболевания можно выделить несколько стадий:
В дальнейшем патологический процесс может развиваться по различным сценариям:
Без лечения заболевание может продолжаться годами, обостряясь летом или во время пребывания в областях с тёплым и влажным климатом.







