- Общие сведения
- Патогенез
- Классификация
- Причины
- Симптомы
- Анализы и диагностика
- Лечение опрелостей
- Лечение опрелости в паху у мужчин
- Лечение опрелости под молочными железами
- Доктора
- Процедуры и операции
- У детей
- Диета
- Диета 15 стол
- Профилактика
- Последствия и осложнения
- Прогноз
- Список источников
- Паховая эпидермофития у мужчин
- Паховая эпидермофития у женщин
- Эпидермофития стоп
- Лечение паховой эпидермофитии
- Лечение паховой эпидермофитии у мужчин
- Лечение паховой эпидермофитии у женщин
- Лечение паховой эпидермофитии в домашних условиях
- Эпидермофития стоп и ее лечение
Общие сведения
Опрелость (интертриго) является разновидностью простого дерматита, при котором поражается только поверхностный слой кожи в складках и изгибах кожи. Опрелости у взрослых чаще всего локализуются в подмышечных впадинах, под молочными железами, в складках живота, шеи, промежности или в межъягодичной складке.
Данная патология развивается в местах трения кожи и высокой влажности под действием раздражающего влияния пота, кожных сальных выделений, мочи или кала. Высокая частота интертриго отмечается у пациентов с ожирением, сахарным диабетом и иммунодефицитными состояниями. Опрелости встречаются в любом возрасте и у младенцев это поражение кожи рассматривается как разновидность пеленочного дерматита, поскольку изменения кожных покровов появляются в пеленочной зоне (зоне подгузников) и связаны они с раздражающим действием мочи или кала.
Вначале в местах обильного потения возникает простая опрелость, а при недостаточном уходе и постоянном трении места воспаления инфицируются грибковой или бактериальной флорой и имеется риск развития стрептококковой и кандидозной инфекции, а также дерматофитии. Если простая опрелость быстро проходит при устранении раздражающих факторов и назначении подсушивающих и противовоспалительных средств, то лечение стрептококкового и кандидозного интертриго порой является трудной задачей, поскольку имеется риск рецидивов и хронизации процесса.
Патогенез
В развитии опрелостей основное значение имеют повышенная потливость и трение кожи, которые вызывают воспаление. Кроме того, в закрытых складках кожи создается более высокая температура по сравнению с открытыми и проветриваемыми участками тела. Скопление пота и трение в условиях повышенной температуры усиливают мацерацию (повреждение) кожи. Содержащиеся на коже грибки и бактерии активно размножаются и приводят к развитию инфекций кожи.
Снижение факторов защиты кожи и наличие повреждений создают условия для проникновения возбудителей в глубокие слои эпидермиса. Так, дерматофиты (разновидность грибов) оказывают кератолитическое действие — разрушают кератин рогового слоя, вызывая выраженный и длительно текущий воспалительный процесс.
Классификация
Опрелость по течению бывает:
- острая;
- рецидивирующая (постоянно возобновляется);
- хроническая (сохраняется более 1,5 месяцев);
- неосложненная (простая);
- осложненная.
По этиологическому фактору:
- стрептококковая опрелость;
- кандидозная.
По степени выраженности:
- I степень — умеренное покраснение кожи;
- II степень — покраснение, поверхностные трещины и эрозии;
- III степень — выраженная гиперемия, мокнутие поверхности и обширные мокнущие эрозии.
Неосложненная форма быстро лечится и общее состояние пациента не страдает. При присоединении вторичной инфекции говорят об инфекционной опрелости, которая чаще всего вызывается грибами рода Candida и стрептококками. Кандидозное интертриго поражает межпальцевые складки (синоним межпальцевая дрожжевая эрозия) между III и IV пальцами кистей, несколько реже поражаются межпальцевые складки ног.
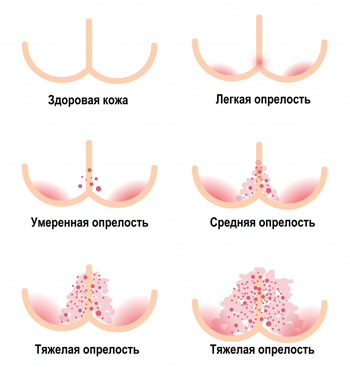
Разновидности опрелостей по степени выраженности
Нередко поражение в течение нескольких лет отмечается в одной складке, а потом появляется в других складках. Возможно также поражение складок на обеих руках. Заболевание начинается с единичных пузырьков на боковых поверхностях пальцев, которые соприкасаются друг с другом. Затем в межпальцевой складке кожа мацерируется и приобретает белесоватый цвет. На этом фоне появляется эрозия гладкой и блестящей поверхностью темно-вишневого цвета. В глубине складки возникают трещины. Эрозии увеличиваются в размерах и распространяются на кожу пальцев, но при смыкании их поражений не видно, поскольку оно ограничивается только межпальцевыми складками. Больного беспокоит зуд, жжение и болезненность. Кандидозная эрозия межпальцевых складок имеет упорное течением и склонность к рецидивам.
При поражении межпальцевых промежутков стоп эрозия занимает все боковые поверхности соприкасающихся пальцев. Поверхность эрозии мокнет и ограничена ободком отслоившегося эпидермиса. В глубине межпальцевых промежутков появляются глубокие трещины с обрывками эпидермиса по периферии. Кандидоз стоп осложняется бактериальной гнойной инфекцией и воспалением лимфатических узлов.
Стрептококковая опрелость часто развивается на фоне диабета и при этой форме появляются пузырьки (фликтены) в бедренно-мошоночной, подмышечной, межъягодичной складках, под грудью у женщин и в складках живота. Пузырьки быстро вскрываются и появляется эрозивная поверхность, довольно обширная, розового цвета, отграниченная от здоровой кожи, а в глубине складок — неглубокие болезненные трещины. Очаги растут по периферии за счет отслойки рогового слоя. Больных беспокоит зуд и жжения. В результате мокнутия в очагах появляются корки. Данная форма отличается более выраженным воспалением по сравнению с кандидозным поражением, а также имеется склонность к распространению на стопу.
Причины
В возникновении опрелости основное значение имеют механический и инфекционный факторы. Причинами ее появления являются:
- усиленное потоотделение и плохая вентиляция кожи;
- неудобная и тесная одежда, особенно из синтетических материалов;
- травма и трение;
- повышенная температура и влажность окружающей среды, чем объясняется высокий уровень сезонной заболеваемости;
- лишний вес;
- чрезмерные выделения из влагалища или прямой кишки;
- обездвиженность больного;
- недостаточная гигиена или ее отсутствие;
- снижение иммунитета.
Два предрасполагающих состояния — ожирение и диабет увеличивают частоту появления опрелостей. Если рассматривать инфекционный фактор, то опрелости могут вызывать бактерии, дерматофиты и грибы рода Candida (Кандида). Наиболее часто поражение кожных складок вызывают условно-патогенные и патогенные грибы.
Бактериальные и смешанные бактериально-грибковые инфекции занимают второе место. Влага создает ту среду, которая наиболее благоприятна для развития инфекции. Грибы Candida в жарких и влажных условиях климата становятся основными возбудителями вторичной инфекции при опрелостях.
Симптомы
При опрелости кожа в складках под мышкой или между ягодицами воспаляется и вызывает дискомфорт. Первоначальное проявление — это красное пятно без четкой границы с обеих сторон складки. Больного может беспокоить зуд и жжения.
Степень воспаления зависит от локализации и продолжительности процесса. Если влажность кожи не устраняется и лечение не проводится, кожа мацерируется (размягчается) и на ней появляются эрозии и трещины. Внутренняя поверхность бедер и складка между ног являются очень нежными и при контакте с грубой тканью, влагой или мочой кожа быстро воспаляется. Повышенная потливость, недостаточная вентиляция и наличие обильного оволосения этой области у мужчин спровоцируют опрелости в паху, которые появляются в жаркое время при ходьбе и трении влажного белья о кожу.
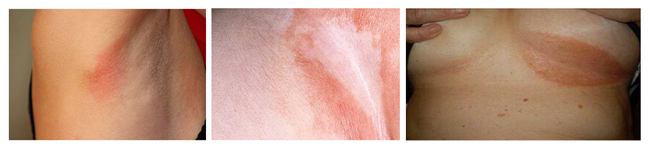
Фото опрелостей у взрослых
Если опрелости длительное время не лечатся и не устраняются, может развиться кандидозное поражение, которое охватывает ягодичные и паховые складки, а также кожу промежности. У женщин часто поражается вульва и кожа под грудью. Грибковые инфекции развиваются на фоне сахарного диабета, а источниками становятся микроорганизмы, колонизирующие поверхность кожи. Частота грибковой инфекции растет с возрастом. Для дрожжевой опрелости характерна мацерация и отторжение рогового слоя, после чего обнажается темно-красная, влажная, эрозивная поверхность, имеющая четкие границы. Вокруг основного очага по периферии появляются отсевы в виде пузырьков и пустул. Вскрываясь, они превращаются в эрозии, которые увеличиваются и сливаются. Высыпания сопровождаются сильным зудом.
При кандидозе межпальцевых складок поражается кожа между пальцами (на кистях чаще, чем на стопах). Особенностью поражения стоп является большие размеры очага, которые выходят за пределы межпальцевых складок, также характерно поражение всех межпальцевых складок. Больных беспокоит зуд и жжение, если присоединяется бактериальная инфекция — боль. Течение заболевания длительное и рецидивирующее. При стрептококковой инфекции развивается серозно-гнойное воспаление и образуются пузыри, которые локализуются в паховых и межъягодичных складках, под складкой живота, между пальцами и подмышками. Кожа складок красная, отечная, покрыта гнойным налетом, имеющим неприятный запах, есть влажные эрозии. В глубине складки обнаруживаются линейные трещины.
Анализы и диагностика
Диагностика основывается на осмотре больного. Для уточнения диагноза выполняют соскоб (микроскопический метод) и посев материала на среды (культуральный метод). В план обследования входят клинические анализы крови и мочи, а также анализ крови на сахар для исключения сахарного диабета.
Лечение опрелостей
Особенностью простых опрелостей, не осложненных вторичной инфекцией, является быстрое разрешение если устраняются раздражающие факторы и назначаются противовоспалительные и антисептические средства. Если опрелости возникают на фоне сахарного диабета, важно лечение основного заболевания. Лечение опрелостей любых локализаций у взрослых и детей невозможно без выполнения следующих правил:
- тщательный гигиенический уход за пораженными участками (ванночки и подмывания с отварами ромашки, череды, с раствором перманганата калия);
- высушивание складок мягкой хлопчатобумажной тканью, которая хорошо впитывает влагу (можно высушивать складки прохладным воздухом из фена);
- регулярное использование после гигиенических процедур присыпок с тальком и оксидом цинка, которые оказывают противовоспалительное и сорбирующее действие (для припудривания можно использовать картофельный крахмал);
- ношение удобного хлопчатобумажного нательного белья и верхней одежды (особенно в летнее время).
Лечение опрелости в паху у мужчин
Прежде чем лечить опрелости в паху у мужчин, нужно устранить провоцирующие факторы — повышенную влажность и механическое воздействие (трение). При простых опрелостях у взрослых можно использовать любое осушающее средство (антиперспирант, присыпка с тальком), чтобы минимизировать потоотделение. Проблемные места необходимо обрабатывать растворами антисептиков (Мирамистин, Хлоргексидин). Тугие плавки или белье из синтетических «не дышащих» материалов вызывают локальное увлажнение и трение кожи, поэтому у мужчин в паховой области часто появляются опрелости. Чтобы избавиться от опрелостей между ног необходимо носить удобное хлопчатобумажное белье, а при его сильном увлажнении рассмотреть возможность смены его в течение дня.
Как лечить опрелости в паху у мужчин? Если обычные гигиенические процедуры и применение присыпок не помогает, переходят к более серьезному лечению. Следующие средства с оксидом цинка являются эффективными водоотталкивающими, барьерными и подсушивающими средствами. Оксид цинка также оказывает противомикробное и вяжущее действие, поэтому уменьшает мокнутие, воспаление и раздражение. Можно выбрать любые удобные для себя формы выпуска — крем, спрей или мазь. При этом помнить, что мазать мазью или обрабатывать спреем нужно несколько раз в день, захватывая здоровые окружающие ткани.
- Цинковая мазь;
- мазь Деситин;
- крем от опрелостей Саносан (тальк, цинка оксид, ланолин, алантоин, токоферол, глицерин, магнезии сульфат);
- спрей от опрелостей Осмин (оксид цинка, каолин, диоксид титана, лактофферин);
- крем Цинкодерм беби (из серии Доктор Биокон);
- крем Бюбхен (оксид цинка + растительные экстракты + масло ши);
- паста Лассара или Салицилово-цинковая паста — эффективное средство, которое уменьшает негативное воздействие трения и раздражение;
- ReCream (Рекрем) — содержит пантенол, цинк, глицерин, миндальное масло, ланолин, вазелин и витамин Е;
- Судокрем.
Если в очаге появились трещинки или небольшие эрозии от расчесов, применяются средства, в состав которых входит декспантенол, оказывающий противовоспалительное и ранозаживляющее действие (он стимулирует регенерацию тканей): Пантенол-Тева, Д-Пантенол, Бепантен, Пантенол, Пантенол спрей, Рекреол.
Лечение опрелости под молочными железами
Лечение опрелости у женщин независимо от локализации не отличается от такового у мужчин и включает те же правила: тщательная гигиена, «правильное» белье и частая смена его, особенно при увлажнении, применение подсушивающих средств (антиперспиранты, присыпки на основе талька и цинка). Проблемой тучных женщин является появление опрелостей под грудью особенно в жаркое время года. Этому способствуют многие факторы: потливость и скопление влаги под грудными железами, повышенная температура в этих складках и натирание влажным бюстгалтером.
Чем лечить опрелости этой локализации? Очень важным является высушивание складок под молочными железами, для чего женщины должны использовать марлевые прокладки, закладывая их в бюстгалтер и меняя их по мере увлажнения. Этим достигается высушивание и недопущение увлажнения бюстгалтера. После смены марлевой прокладки важно обработать кожу салициловым или борным спиртом и припудрить присыпкой. При мокнутии назначаются болтушки с цинком и обработки жидкостью Бурова (действующее вещество алюминия ацетат, жидкость применяют в виде примочек в разведенном виде) или Фукорцином дважды в день. Антисептик с противогрибковым действием Фукорцин содержит фуксин, борную кислоту, фенол и резорцинол. Он хорошо подсушивает кожу, устраняет воспаление, но недостатком является то, что имея интенсивный цвет, он окрашивает белье.
Более трудным в лечении является интертриго, осложненное вторичной инфекцией. Нужно помнить, что опрелость между пальцами ног или в паху у женщин и мужчин часто связана с кандидозной инфекцией. Поэтому в данном случае для эффективного лечения не обойтись без противогрибковых препаратов. Лечение проводится наружными средствами, а при упорном течении врач может назначить противогрибковый препарат внутрь. В остром периоде кандидозного поражения (выраженная отечность, мокнутия и воспаление между пальцами ног) назначают водные растворы антисептиков в виде примочек и повязок. Можно применять жидкость Алибура, раствор танина, этакридина лактата. После чего наносят цинковую пасту. После устранения острого воспаления применяется любое средство на основе анилиновых красителей в течение нескольких дней — Метиленовый синий, Фукорцин, Генцианвиолет. После этого этапа лечения применяются противокандидозные препараты. Сначала лучше применять комбинированные препараты со стероидами, которые быстро снимают воспаление, отек и боль.
В данном случае эффективна любая мазь от опрелостей у взрослых, которая содержит антибиотик, гормон и противогрибковое вещество. Примером может служить Тридерм, Травокорт, Триакутан, Кандидерм, Пимафукорт. Применять их нужно недлительно (2-3 дня), а по мере уменьшения воспаления отменить и перейти на чисто противогрибковые средства. При кандидозных опрелостях эффективны крем Клотримазол, Нистатиновая мазь, крем Кетоконазол-Фитофарм и крем Мифунгар (действующее вещество оксиконазол). Лечение проводится 2 недели. После излечения кандидоза складок с целью профилактики рекомендуется обтирание кожи антисептиками (салициловый или борный спирт), а также использование фунгицидных пудр (Амиказол, Певарил, Батрафен).
В складках и на коже стоп может обнаруживаться и дерматофитийная инфекция, которая требует назначения других противогрибковых препаратов. Нужно отметить, что лучшим выбором будет гель, крем или спрей, которые легко впитываются, поскольку мазевые основы тяжелые и не пропускают влагу. Выбором служат спреи Термикон или Микофин, а также гель Ламизил. Эти лекарственные средства имеют действующее вещество тербинафин, который считается самым эффективным при дерматофитиях. При бактериальных инфекциях основные препараты для лечения —местные антибиотики, а в тяжелых случаях — общего действия. При стрептококковой опрелости эффективны Бактробан, Банеоцин (неомицин+бацитрацин).
Доктора
- Противовоспалительные и вяжущие средства на основе цинка оксида: Судокрем, Саносан, Osmin, Цинкодерм беби, Бюбхен, Салицилово-цинковая паста, Рекрем, Деситин, Цинковая мазь.
- Антибактериальные мази: Бактробан, Банеоцин, Левомеколь, Левосин.
- Противогрибковые препараты для местного применения: Клотримазол, Нистатиновая мазь, Кетоконазол, Мифунгар, Тридерм, Травокорт, Триакутан, Кандидерм, Пимафукорт, Термикон, Микофин, Ламизил.
- Препараты с декспантенолом: Д-Пантенол, Бепантен, Пантенол, Пантенолспрей, Рекреол.
Процедуры и операции
При опрелостях местно можно применять:
- ультрафиолетовое облучение;
- инфракрасное облучение.
У детей
Опрелость — частая патология новорожденных детей. При рождении кожа ребенка недостаточно зрелая и в течение первого года достигает функциональной зрелости. У детей постоянно меняются показатели кислотности уровня липидов и насыщения кожи водой, поэтому важен правильный уход за кожей младенца.
Факторами риска пеленочного дерматита являются:
- повышенная травматизация пеленочной зоны;
- повышенная влажность кожи в этих местах;
- высокий рН кожи;
- чрезмерное укутывание;
- загрязнение кожи калом;
- плохой гигиенический уход.
Длительное пребывание в памперсах ведет к чрезмерному увлажнению кожи, разрыхлению рогового слоя и появлению воспаления. Участки кожи краснеют, отекают, появляется мелкая сыпь, зуд и жжение. При невыполнении гигиены новорожденного процесс прогрессирует: увеличивается интенсивность покраснения и площадь поражения, появляются трещины в складках и присоединяется инфекция, вызванная стафилококком, энтерококком или Candida. В местах поражений появляются пузырьки, пустулы и корки.
Лечение легкой степени опрелостей включает:
- Частую смену подгузников (новорожденным каждые 2 часа, а грудничкам с 1 месяца — каждые 3,5-4 часа.
- Регулярное купание младенцев и тщательное высушивание складок.
- Частый и длительный контакт кожи с воздухом.
- Обработка складок присыпкой и мазью/кремом Д-Пантенол. Крем Д-Пантенол образует защитный барьер для различных раздражителей и оказывает противовоспалительное действие. Его следует применять при каждой смене подгузников для лечения и профилактики опрелостей легкой и умеренной тяжести.
- Применение средств, содержащих оксид цинка: Судокрем, Цинкодерм беби, Бюбхен, Деситин.
При тяжелых формах применяется комплексное лечение: противогрибковые средства, местные антибактериальные препараты и глюкокортикоиды, которые должен порекомендовать врач.
Диета

Диета 15 стол
- Эффективность: лечебный эффект через 2 недели
- Сроки: постоянно
- Стоимость продуктов: 1600-1800 рублей в неделю
Специальной диеты при простых опрелостях не требуется. В случае кандидозного поражения исключаются:
- сладкие напитки, конфеты, сахар, варенье, повидло, сгущенное молоко, мороженое, сухофрукты;
- дрожжевая выпечка;
- квашенные овощи, квас, кефир;
- орехи и сухофрукты из-за присутствия на них плесени.
Профилактика
Пациентам, склонным к повышенной потливости и образованию опрелостей, важно выполнять следующие рекомендации:
- Одеваться по сезону, не использовать тесное белье и отказаться от синтетической одежды.
- В жаркое время года работать в помещении с кондиционером.
- Ежедневно соблюдать гигиенические процедуры, тщательно высушивать складки, протирать салициловым спиртом и припудривать их смесью талька и оксида цинка.
- После испражнений и мочеиспусканий (непроизвольных и естественных) проводить туалет кожи складок.
- Делать частые воздушные ванны (лежать с отведенными вверх руками, отведенными ногами, прокладывать между пальцами валики, раздвигая таким образом пальцы).
- Лежачим пациентам часто менять белье (постельное и нательное) на сухое.
- При кандидозном поражении кожи постельное и нательное белье обеззараживать кипячением.
Последствия и осложнения
Опрелости протекают благоприятно и осложнения встречаются редко, но у больных сахарным диабетом и ВИЧ-инфицированных могут отмечаться:
- вторичные инфекции;
- изъязвления;
- флегмона;
- сепсис (очень редко в запущенных случаях бактериальной инфекции).
Прогноз
При устранении провоцирующих факторов и своевременном лечении прогноз благоприятный. При диабете, ожирении и у лежачих больных трудно контролировать это состояние, поэтому у них часты рецидивы и осложнения в виде присоединения вторичной инфекции. Но даже и в этом случае прогноз для выздоровления благоприятный, однако лечение более длительное и серьезное.
Список источников
- Самцов А.В., Сухарев А.В., Назаров Р.Н., Бондарь О.И., Патрушев А.В., Федотова М.А. Эффективность крема Пимафукорт при лечении больных интертриго грибковой этиологии/ Российский журнал кожных и венерических болезней. 2011;14(4):42-46.
- Дерматовенерология: Национальное руководство под редакцией проф. Ю.С. Бутова //Москва. «Гэотар-Медиа», 2014, с. 886.
- Носонова А. В. Комплексная дифференцированная терапия больных инфекциями крупных складок кожи с применением этиотропных препаратов и иммуномодуляторов/ Дерматовенерология. Косметология. Сексопатология. — 2012.— №1-4.— С. 297-302.
- Скрипкин Ю. К. и др. Кожные и венерические болезни: Руководство для врачей. – М., 2001. – С. 4-13
- Горланов И. А., Заславский Д. В., Леина Л. М. Заболевания кожи, ассоциированные с ожирением/ Вестник дерматологии и венерологии. — 2016. — № 6, С. 20-26.
Распространенность микозов (грибковые заболевания) охватывает до 20% населения и растет с возрастом. В возрасте 70 лет этими заболеваниями страдает 50% населения. Отмечается тенденция к увеличению грибковыми заболеваниями кожи и у детей. Рост заболеваемости микозами объясняется возросшим применением антибиотиков широкого спектра действия и увеличением количества больных с иммунодефицитными состояниями. Известны более 500 видов грибов, но какая-то часть из них поражает кожу и ее придатки (волосы и ногти), не затрагивая глубокие ткани.
Данная группа патогенов вызывает поверхностные микозы или дерматомикозы. Грибы — возбудители дерматомикозов (их называют дерматофитами), нуждаются в питании органическими соединениями, в данном случае это кератин тканей человека или животных. Дерматофиты высококонтагиозны и передаются от человека к человеку, от животных или попадают на кожу из окружающей среды. К поверхностным микозам относятся: микозы стоп, рубромикоз, паховая дерматофития, трихофития, фавус, микроспория.
Для внедрения гриба в кожу и развития заболевания любой локализации имеют значение вирулентность и патогенность возбудителя, а также состояние макроорганизма — это снижение реактивности, возраст, авитаминоз, нарушение обмена веществ и наличие эндокринной патологии. Важное значение имеет состояние кожи — фактор, который способствует инфицированию. Наличие трещин, потертостей, мацерации, порезов, травм, причиненной тесной обувью.
Рассмотрим два дерматомикоза: паховая эпидермофития (она имеет и другое название — окаймленная экзема), вызываемая грибом Epidermophyton floccosum и эпидермофития стоп, которая вызывается Trichophyton mentagrophytes (данный дерматофит может паразитировать и стопах и в области крупных складок). Грибы рода Candida редко самостоятельно приводят к развитию заболевания — чаще их обнаруживают как микс-инфекцию с дерматофитами.
Безусловно, среди дерматомикозов на первом месте стоят микозы стоп и ногтей (онихомикозы). По распространенности среди взрослых они превалируют над другими инфекционными поражениями кожи. Дерматофитии стоп встречаются в 3 раза чаще, чем других локализаций.
Значительно меньше придается внимания микозам с поражением складок, в частности паховых областей, хотя распространённость заболевания также значительна. Эти два заболевания должны рассматриваться вместе, поскольку важную роль при поражении складок играют очаги инфекции на ногах. Эта закономерность выражена большей частью у мужчин.
Складки кожи — это места с повышенной влажностью и температурой и, а что создает условия для дерматофитов. Дерматофиты, попавшие в складки не вызывают проявлений заболевания, если сохранена барьерная функция кожных покровов, их кислотность и система специфической защиты организма.
Снижение этих факторов защиты и изменение биоценоза кожи способствует активному размножению гриба. Наличие повреждений рогового слоя вызывает повышение проницаемости кожи для патогенов. Возбудитель паховой эпидермофитии проникает в глубокие слои эпидермиса и в дерму и вызывает характерные высыпания.
Дерматофиты оказывают кератолитическое и липолитическое действие. Их фермент кератиназа разрушает только кератин человека. Рост и размножение грибов вызывает разрушение рогового слоя кожи. Характерно прогрессирование процесса, поэтому воспалительные изменения наиболее выражены на периферии очагов. Если скорость восстановления эпидермиса больше скорости размножения гриба, то часто возбудитель элиминируется и наступает самопроизвольное выздоровление.
Важная роль в патогенезе дерматофитий отводится эндогенным факторам. Паховая эпидермофития часто отмечается на фоне таких заболеваний, как сахарный диабет, гепатит, вегето-сосудистая дистония или при онкопатологии. Нередко проявления в складках служат «сигнальными признаками» сахарного диабета, поскольку бактерицидная активность кожных покровов у больных сахарным диабетом ниже, чем у здоровых. Также микозы крупных складок часто возникают при приеме системных глюкокортикостероидов при различных сопутствующих заболеваний (бронхиальная астма, ревматоидный артрит, красная волчанка). Очень тяжелое течение эпидермофитии кожи и складок отмечается у ВИЧ-инфицированных лиц.
Классификация поражений паховой области:
- паховая эпидермофития;
- паховая руброфития;
- паховый дерматомикоз;
- кандидоз паховой области;
- плесневый микоз;
- смешанный дермафитно-кандидозный микоз паховой области.
Возбудители паховых микозов: Epidermophyton floccosum (35-40% случаев), Trichophytom rubrum (15-20% случаев), Trichophytom mentagrophytes var. interdigitale (20-25%). Кандида и аспергиллы (условно–патогенные грибы) выявляются в ассоциации с вышеперечисленными. Таким образом, причиной поражений паховой области являются различные возбудители, а это значит, что для лечения необходимы противогрибковые препараты широкого спектра активности.
Паховой эпидермофитии способствуют повышенная температура воздуха, повышенная потливость и нарушение углеводного обмена. Не удивительно, что это заболевание имеет большую распространенность в местах с теплым и влажным климатом. Заражение происходит при контакте с больным, но чаще — через предметы (термометры, мочалки, белье), которыми пользовался больной.
В развитии эпидермофитии стоп имеет значение контакт с зараженными предметами в душевой, сауне, бассейне, жилых помещениях или ношение чужой обуви и носков. Отшелушившийся эпидермис у больных эпидермофитией или частички разрушенных ногтей попадают в окружающую среду в общественных местах, а затем на стопы здорового человека. Онихомикоз (поражение ногтей) преимущественно развивается при аутоинфицировании (от самого больного), если имеется длительное грибковое поражение кожи.
Предрасполагающими факторами микозов стоп и паховых складок являются:
- гипергидроз стоп;
- плохой гигиенический уход за ногами;
- неблагоприятные социальные условия;
- обменные и эндокринные нарушения, прежде всего сахарный диабет;
- высокая температура среды;
- травмы, опрелости, потертости;
- ношение тесной обуви;
- сниженная сопротивляемость организма;
- длительное применение антибиотиков, цитостатиков или кортикостероидов;
- ионизирующая радиация;
- хронические заболевания, сопровождающиеся иммунодефицитом (СПИД и прочие).
Клиническая картина эпидермофитии складок обусловлена разрушением рогового слоя кожи и выраженной воспалительной реакцией. Если патогенность дерматофитов усиливается, наступает обострение процесса и ухудшение общего состояния пациента.
Очаги поражения отличаются способностью к периферическому росту. Связано это с тем, что скорость размножения патогена опережает защитную реакцию эпидермиса в виде пролиферации и восстановления.
Паховая эпидермофития у мужчин
У мужчин паховые складки поражаются чаще, нежели у женщин. Такая половая предрасположенность объясняется особенностями анатомии и физиологии мужского организма: более выраженная функция апокриновых желез генитальной области, отличающийся состав пота, выделяемого ими, и постоянная травматизация бедер при трении с мошонкой. Характерна симметричность поражения складок, поэтому имеется возможность скрытого течения процесса с другой стороны без клинических проявлений. Для предупреждения рецидива проводится профилактическое лечение внешне не измененной паховой складки.
Также имеется возможность скрытого течения микоза мошонки — она поражается постоянно, но клинические признаки невыраженные (легкая эритема). Дерматофитии паховых складок чаще встречаются у полных мужчин, с повышенной потливостью. Помимо поражения паховых складок у них могут поражаться подмышечные складки и под молочными железами.
Заболевание чаще всего начинается остро и, если не назначается правильное и своевременное лечение, возможен переход его в хроническую форму. Типичная локализация — кожа паховых складок и межъягодичные складки. Также возможен переход очагов на мошонку и член. Сначала появляется отечный ярко-красный очаг с шелушащейся кожей и периферическим валиком.
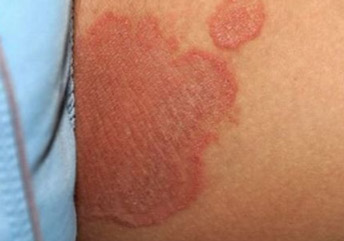
Фото паховой эпидермофитии у мужчин
Сформированный очаг содержит различные элементы: пятна, папулы, везикулы. Элементы сыпи отражают степень аллергической реакции на гриб: от наименьшей реакции — пятна, а при максимальной — везикулы в большом количестве, мокнутие и эрозии.
Для эпидермофитии характерен кольцевидный рост и расширение очага. По мере роста высыпания сливаются и формируют гирляндоподобные фигуры, которые распространяются далеко за пределы складок. Это происходит из-за того, что гриб внедряется в новые участки кожи и очаг выглядит расширяющимся кольцом. Больного беспокоит сильный зуд. В центре очага могут начинаться процессы разрешения, а по периферии по-прежнему происходит острый процесс. Полного разрешения пятен не происходит, но со временем покраснение сменяется бурым фоном.
Кожа мошонки поражается почти у всех пациентов и характеризуется небольшим покраснением. Эпидермофития нередко осложняется вторичной бактериальной и кандидозной инфекцией, особенно если применяются местные кортикостероидные мази в случаях неправильно поставленного диагноза. При неправильном лечении заболевание приобретает хронический характер с рецидивами.
Паховая эпидермофития у женщин
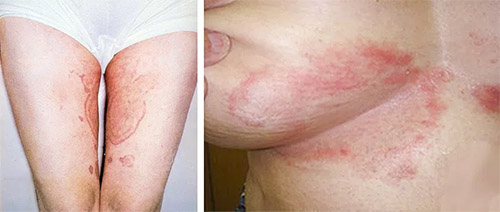
Фото паховой эпидермофитии у женщин
У женщин также поражаются складки, внутренняя поверхность бедра и низ живота. У женщин чаще отмечается поражение межъягодичной складки и ягодиц. Высыпания в виде очерченных, слегка возвышающихся округлых пятен розовато-коричневатого цвета, на поверхности которых имеется мелкопластинчатое шелушение. Характерен постепенный рост очагов и слияние близлежащих, поэтому они принимают фестончатые очертания. По периферии очага располагаются папулы. Зуд также, как и у мужчин является основным симптомом. Со временем центральная зона пятна бледнеет, а шелушение становится почти незаметным, воспаление в центре уменьшается. Этот процесс не касается периферии — здесь остается воспалительный валик (симптом шнура).
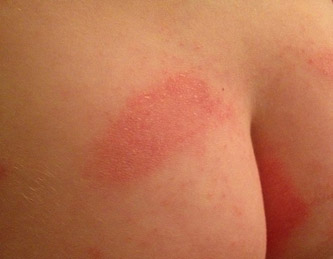
Паховая эпидермофития. Фото поражения ягодицы и ягодичной складки
Возбудитель может поражать не только паховые складки, но и складки под грудью. Также в 19% случаев вовлекается кожа ягодиц и туловища. При этом очаги протекают с минимальными проявлениями: незначительное воспаление и шелушение. Их часто ошибочно диагностируют как лишай (розовый или отрубевидный) и поверхностную трихофитию.
Без лечения заболевание имеет длительный характер, с периодическими обострениями преимущественно в летнее время. При обострении вследствие потливости на поверхности очага снова появляются мелкие пузырьки, корочки, появляется зуд. Элементы сыпи появляются преимущественно на периферии очага. К такому же затяжному стертому характеру заболевания приводит использование кортикостероидных мазей, которые хорошо устраняют воспаление, но не действуют на возбудителя. У женщин осложнения возникают в 2 раза чаще, чем у мужчин. Преобладает пиодермия, на втором плане стоят аллергический дерматит и грибковая экзема. Лечение паховой эпидермофитии у женщин и мужчин будет рассмотрено ниже.
Эпидермофития стоп
E. floccosum поражает также стопы. Это хроническое грибковое заболевание, при котором поражается кожа и очень часто ногти. Эффективная местная терапия, на стадии поражения только кожи стопы, может предотвратить вовлечение в процесс ногтей. Поражение ногтевых пластинок протекает в виде дистально-латеральной формы, а ногтевые валики не вовлекаются.
Эпидермофития стоп протекает в различных формах: сквамозная, интертригинозная, дисгидротическая, сквамозно-гиперкератотическая, онихомикоз и острая форма. Среди клинических форм лидирует интертригинозная с поражением складок между III и IV пальцами. Реже встречается сквамозно-гиперкератотическая.
Сквамозная форма проявляется шелушением кожи (мелкое, отрубевидное) на своде стопы, подошве, в кожных бороздах. Иногда шелушение возникает на фоне покраснения. Процесс со временем распространяется на боковые поверхности пальцев.
При сквамозно-гиперкератотической форме на стопах образуются участки утолщения кожи как при омозолелости, а на нем — пластинчатое шелушение.
Интертригинозная форма начинается с шелушения кожи между пальцами стопы. Потом возникают опрелости, везикулы, которые вскрываются образуется трещина в складках, окруженная отслоившимся слоем эпидермиса. Между пальцами возникает зуд, иногда жжение.
При длительной ходьбе трещины углубляются и образуются в эрозии. При присоединении бактериальной или дрожжевой флоры появляется покраснение, отечность кожи, появляется боль и усиливается зуд. Течение данной формы хроническое, в летнее время отмечаются обострения.
При дисгидротической форме на сводах стопы, боковой поверхности снаружи, по краю подошвы, между пальцами появляются пузырьки с плотной покрышкой. Пузырьки заполнены прозрачным содержимым и выглядят как «саговые зерна». Пузырьки располагаются группами и часто сливаются с образованием многокамерных пузырей. После вскрытия пузырей образуются эрозии с валиком отслоившегося эпидермиса. Если присоединяется пиококковая флора, содержимое пузырей приобретает гнойный характер. У больных может развиться лимфангит (воспаление лимфатических сосудов) и лимфаденит (увеличение регионарных лимфоузлов). Это сопровождается повышением температуры, болью и общим недомоганием.
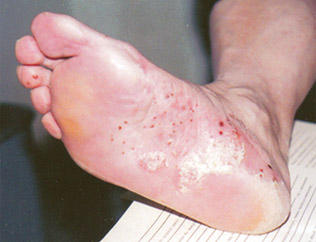
Фото эпидермофитии стоп. Дисгидротическая форма
Встречается дисгидротическая эпидермофития кистей и стоп одновременно. На ладонях отмечаются высыпания, которые называются эпидермофитиды. Но поражение кистей более характерно для рубромикоза, так как возбудитель Trichophyton rubrum обнаруживается при заболевании в 90% случаев.
Классическая форма проявляется покраснением и сухостью ладоней и подошв, муковидным шелушением в кожных бороздках. Рубромикоз стоп протекает как эпидермофития (сквамозная, дисгидротическая или интертригинозная), но отличается тем, что поражается не только подошва, но и тыльная сторона стопы. Здесь определяются бляшки с узелками, чешуйками, пузырьками, корочками. Такая же картина может быть и на кистях, но с меньшей интенсивностью. Руброфития кистей начинается с поражения ладоней и сочетается с онихомикозом. Наблюдается сухость кожи, утолщение, муковидное шелушение.
Очаги на тыле кисти появляются позже и представлены узелками, пузырьками и корочками. Инфицирование кистей происходит из очагов руброфитии на стопах при лимфогематогенном распространении грибов. Острая эпидермофития представляет собой обострения интертригинозной и дисгидротической форм. На фоне выраженного отека кожи появляются обильные везикулезно-буллезные элементы. Присоединяются пиодермических осложнений, лимфаденит, лимфангит, значительно повышается температура.
Онихомикоз (поражение ногтей) чаще 1-го, 4-го и 5-го пальцев стоп встречается в 25% случаев. У мужчин поражение ногтевых пластин встречается почти в 2 раза чаще, чем у женщин. Пораженные ногти утолщаются, а в толще пластины появляются желто-серые цвета пятна, под которыми образуется гиперкератоз, сама пластина разрыхляется и ломается. Развиваются разрыхление и ломкость значительно медленнее, чем при рубромикозе ногтей.
- Микроскопия патологического материала используется как метод предварительной диагностики.
- Выделение культуры возбудителя (рост возбудителя в культуре) требует времени.
- Полимеразная цепная реакция (ПЦР). Дает возможность в течение суток получить результат, который является высокоспецифичным (90-98%). Особенно важен при онихомикозах и атипичных формах дерматомикозов, поскольку в самые ранние сроки позволяет назначить рациональную терапию, уменьшить осложнений и тяжесть поражений.
Лечение паховой эпидермофитии
Как лечить данное заболевание? Главное в лечении — правильный выбор высокоэффективного и безопасного антимикотика. В группу противогрибковых препаратов относят Салициловую кислоту, ундециленовую кислоту, Декамин, Мирамистин, препараты йода и прочие средства. Они обладают фунгистатическим действием (задержка и остановка роста грибов), но после прекращения лечения рост патогена возобновляется.
При тяжелых формах необходим выбор препарата с фунгицидным действием — они полностью уничтожают возбудителей заболевания. Современные препараты отличаются по химической структуре и спектру действия. В последнее десятилетие для системного применения чаще используют Кетоконазол, Итраконазол и Флуконазол, из местных средств — препараты Тербинафин и Сертаконазол.
Лечение паховой эпидермофитии у мужчин
Поскольку при данном заболевании имеет место только поражение кожи, то лечение паховой эпидермофитии у мужчин будет заключаться в применении местных антимикотиков.
При острых воспалительных явлениях лечение начинают с обработок Фукорцином, раствором йода, бриллиантового зеленого. Используются также комбинированные препараты, содержащие фунгицидный антибиотик, антибиотик широкого спектра действия и глюкокортикоид, который в данной комбинации оказывает противовоспалительное и противоаллергическое действие. Примером такой комбинации является крем Пимафукорт, Тридерм или Акридерм.
При выраженной аллергической реакции, воспалении и зуде применяют комбинацию антимикотика и глюкокортикостероида (мазь Микозолон). Данные препараты применяют в течение 3-5 дней. По стихании острого воспаления рекомендован переход на применение противогрибковых препаратов широкого спектра действия. Общая продолжительность лечения микоза этой локализации составляет в зависимости от выраженности процесса 2-5 недель.
Антимикотики широкого спектра действия в форме спрея удобны при лечении микозов паховых складок, потому что спрей обеспечивает равномерное распределение препарата и подсушивающее действие. Спрей не жирный и не тяжелый по структуре и не влияет на функционирование кожи, сальных и потовых желез. Многие средства на жирной основе (мазь, крем) создают парниковый эффект, что нежелательно при лечении микозов складок.

Примером такого спрея может служит Термикон (действующее вещество тербинафин). Он обладает широким спектром противогрибковой активности, дополнительно оказывает антибактериальное и противовоспалительное действие, кратность его использования минимальна, а эффект появляется в короткий срок. Тербинафин является фунгицидным препаратом и приводит к гибели патогенов. Также важно, что он меньшей концентрации чем другие препараты ингибирует дерматофиты.
Термикон оказывает противозудное и противовоспалительное действие, поэтому показан в острый период и эффективно уменьшает покраснение, отечность и мацерацию. Спрей применяют по назначению врача 1-2 раза в сутки в зависимости от выраженности процесса. Перед его нанесением очищают и подсушивают очаги поражения, равномерно распыляют на очаги и прилегающие участки. Лечение продолжается 7 дней. выраженность проявлений отмечается уже в первые дни применения.
Дополнительным показанием к применению спрея является профилактика микозов складок при повышенной потливости, ожирении и сахарном диабете. Возможно применение у лиц, занимающихся спортом, посещающих сауны и бассейны. Другая форма выпуска в виде геля (Ламизил Дермгель) также имеет легкую структуру и хорошо впитывается. Применяется 1 раз в сутки одну неделю.
Лечение паховой эпидермофитии у женщин
Лечение у женщин не отличается от такового у мужчин. Также может применяться 1% гель или 1% спрей Термикон и излечение наблюдается у всех пациенток. Но при использовании спрея регресс клинических симптомов проходит быстрее, особенно это касается зуда и мацерации. Доказано, что недельный курс применения спрея раз в сутки полностью санирует кожу от грибковой инфекции. У женщин в процессе лечения быстро устраняются симптомы воспаления (отечность, покраснение, зуд и мацерация), поскольку тербинафин дополнительно оказывает противовоспалительное действие.
Выбор препаратов в настоящее время очень большой. По назначению врача можно использовать крем Микогал (действующее вещество омоконазола нитрат, к нему не отмечено резистентности патогенов). Препарат наносятся 1-2 раза в день. Курс лечения — 2 недели.
Антимикотик Луликоназол обладает более сильным действием в отношении дерматофитов, чем тербинафин. Выпускается в форме 1% крема, применяется раз в день 1-2 недели. Сертаконазол (препараты Залаин, Сертамикол) — это синтетическое производное с двойным механизмом действия и широким спектром активности. При выраженном зуде женщинам назначаются антигистаминные препараты и седативные. При присоединении гнойной инфекции назначаются курсы антибиотиков.
Лечение паховой эпидермофитии в домашних условиях
Народная медицина предлагает много рецептов лечения эпидермофитии, однако эффективность их не очень велика. Рекомендуют делать примочки из отвара березовых листьев, зверобоя, тысячелистника, смазывать пораженные места чесночной пастой (чеснок пропускается через пресс и разводится до состояния пасты водой). Пожалуй, из всех советов более-менее действенный последний, так как чеснок обладает фунгицидным действием. Однако, подходить к лечению чесноком нужно с осторожностью. В острый период, когда отмечается выраженное воспаление и мацерация, чесночная паста может еще больше вызвать раздражение. Кроме того, если поражения обширные в местах нежной кожи паховых складок чесночная паста может даже вызвать ожог.
Можно пробовать различные народные методы, но только в комплексе с медицинскими препаратами. Даже некоторые из них, обладая фунгистатическим действием, способны только на время приостановить рост патогенов и уменьшить проявления заболевания, а не убить их полностью. Поэтому через время при неблагоприятных условиях заболевание рецидивирует. Учитывая то, что заболевание может вызываться несколькими грибами сразу (микс инфекция), лечение в домашних условиях народными средствами будет неэффективным, а время — утраченным.
Эпидермофития стоп и ее лечение
В лечении грибковых поражений стоп используются классические подходы — при поражении только гладкой кожи применяются наружные антимикотики, при сочетанном поражении с ногтями подключаются препараты для приема внутрь.
При наличии острых явлений на коже стоп применяют примочки раствора Резорцина, раствора Этакридина, нитрата серебра. Если есть пузыри — их покрышку прокалывают иглой, а затем используют Бриллиантовый зеленый, Фукорцин, Метиленовый синий. По стихании воспаления подключают крем или мазь с антимикотиками: Кетоконазол, Миконазол, Микоспор, Термикон, Экзодерил, Микодерил.
Эпидермофития стоп хорошо поддается лечению Экзифином (действующее вещество тербинафин). Данные препарат имеет несколько форм: крем, таблетки и гель. При стертой форме сразу назначают Экзифин в виде крема. Гель назначают при экссудации в острой и подострой фазе заболевания, поскольку гель оказывает подсушивающее действие.
При экссудативных формах также назначаются комбинированные препараты с глюкокортикостероидами: Тридерм, Пимафукорт, Акридерм, Микозолон. При микозе стоп с обильными везикулярными высыпаниями назначается любой аэрозольный глюкокортикостероид с переходом на противогрибковый препарат в форме геля. После устранения воспалительного процесса и по завершении противогрибкового лечения назначаются смягчающие и регенерирующие кремы с Декспантенолом. При гиперкератотической форме эпителизирующие кремы не назначаются.
В зависимости от формы эпидермофитии схемы лечения будут отличаться:
- стертая форма микоза: противогрибковый препарат 1 раз в сутки, месяц;
- сквамозная форма с шелушением: сначала пилинг с 25% мочевиной (неделя), потом крем раз в сутки, месяц;
- интертригинозная форма: аэрозоль Оксикорт (гидрокортизон + окситетрациклин) трижды в день, 2-3 дня, потом противогрибковый гель раз в сутки до 20 дней;
- дисгидротическая форма: аэрозоль Оксикорт трижды в день и раствор Фукорцина, далее противогрибковый гель раз в сутки 45 дней;
- сквамозно-гиперкератотическая форма: предварительный пилинг 25% мочевиной (неделя), потом крем раз в день, два месяца.
Экссудативные формы микоза стоп (интертригинозная, дисгидротическая) — это показание к назначению системной терапии (таблетки внутрь). По правилам системные и топические препараты должны совпадать по химической группе. Если местно назначался, например, крем или гель Экзифин, то этот же препарат назначается в таблетках курсом от 20 до 60 дней.
Клиническая оценка тяжести онихомикозов (поражений ногтей) проводится по индексу КИОТОС, и в зависимости от этого назначается лечение: только местная фунгицидная терапия, местная и системная терапия или комбинированное лечение (системная терапия сочетается с удалением ногтевой пластинки).
Лечение препаратами системного действия проводится без удаления ногтевых пластин. Если применяется тербинафин, суточная доза его 250 мг (принимают однократно или дважды в день по 125 мг во время еды). Продолжительность приема 1,5-3 месяца (зависит от возраста и площади поражения). Сократить продолжительность приема можно, если постоянно удалять расслоившиеся части ногтя.

При онихомикозе, вызванном дерматофитами, дрожжеподобными и смешанной флорой, лечение проводят Итраконазолом (Орунгал) по прерывистой схеме: по 200 мг 2 раза в день в течение недели, 3-недельный перерыв. Проводят три недельных цикла, а в пожилом возрасте — четыре.
У лиц молодого возраста эффект может быть получен после двух циклов лечения. При проведении 3 циклов Итраконазол в ногтевой пластинке сохраняется 6 месяцев. Не рекомендуется назначать Итраконазол при нарушениях функции печени и почек. Возможны побочные проявления (желудочно-кишечные расстройства, зуд, усталость, тяжесть в голове).
Местное лечение заключается в применении:
- крема Бифоназола с мочевиной (из набора для лечения ногтей) вместе с 1% кремом Бифоназола;
- 5% лака Аморолфина;
- 8% лак Циклопирокса.
Крем бифоназола с мочевиной накладывают ежедневно под повязку с пластырем на сутки. Каждые 24 часа делают теплую ножную ванночку, обрабатывают ноготь пилочкой и снова накладывают крем. Процедуру продолжают до удаления ногтевой пластинки полностью или пораженной части. Этим методом можно безболезненно послойно удалить ногтевую пластинку в среднем за 14-16 дней с одновременным лечением ногтевого ложа.
После удаления ногтя продолжают лечение 1% кремом Бифоназола в течение месяца (иногда больше). Крем втирают после мытья ног 1 раз в день вечером, одновременно смазывая кожу стоп и складки между пальцами. При дистальном типе онихомикоза рост здоровых ногтей происходит за 1,5-4 месяца. Крем бифоназола для ногтей можно использовать у лиц пожилого возраста.
При онихомикозе с большой площадью поражения (до 80%) без поражения лунки и ногтевого ложа можно применять 5% лак Аморолфина, а на кожу стоп и вокруг пальца 0,25% крем 1 раз вечером. Лак наносят 1 раз в 7 дней, предварительно обработав ноготь прилагаемой пилочкой и спиртом.
Лечение проводится до отрастания здорового ногтя: 6 месяцев при онихомикозе ногтей рук и 9-12 месяцев на стопах. Аналогично при дистальном онихомикозе применяется 8% лак Циклопирокса с 1% кремом Циклопирокса. Лак применяют раз в неделю, крем на кожу ежедневно. Такое лечение проводят один месяц. В последующем один месяц лак применяют 2 раза в неделю, а с 3-го месяца лечения — только раз в неделю. Общая продолжительность лечения не должна превышать полгода. Крем Циклопирокса применяют на коже 2 раза в день в течение двух недель.
- Противогрибковые средства: Экзифин, Экзодерил, Термикон, Микодерил, Ламикон, Ламизил Уно, Травоген, Орунгал, Мифунгар, Микогал, Флуконазол, Эконазол, Канеспор, Залаин,
- Комбинированные препараты: Пимафукорт, Тридерм или Акридерм, Микозолон.
При запущенной форме онихомикоза и необратимых изменениях ногтевой пластины пациенту может быть предложено хирургическое удаление ногтевой пластины, которое проводится под местной анестезией. После операции на рану наносится мазь с антибиотиком и противогрибковым препаратом. Повязка меняется два раза в день. Курс лечения местными противогрибковыми средствами продолжается до отрастания здорового ногтя — на это может уйти 6-9 месяцев.
Также используется лазерное удаление пластины ногтя. Процедура менее болезненна и бескровная, чем обычное хирургическое удаление ногтя, отличается быстрым восстановлением тканей, а деформации отрастающего ногтя отсутствуют. Если ногтевая пластина поражена незначительно, полностью ее с применением лазера не удаляют. Достаточно разрушить лазерным воздействием мицелий и споры патогена. С помощью лазера это возможно, поскольку он проникает через ноготь в мягкие ткани на 7-8 мм. Курс лечения составляет 4-5 процедур, а через месяц рекомендуется повторить курс лечения.
Больные при данной патологии могут придерживаться общего стола — диета Стол №15.
Важно соблюдение правил личной гигиены:
- Ежедневное мытье ног прохладной водой с хозяйственным мылом.
- Ежедневная смена носков.
- Ношение обуви по сезону, поскольку чрезмерно теплая обувь может спровоцировать сквамозную эпидермофитию.
- В общественных местах (баня, сауна, бассейн) обязательно пользоваться индивидуальной резиновой обувью.
- Иметь в личном пользовании отдельное полотенце для ног и тела и индивидуальные ножницы.
- Не допустимо использование чужой обуви в повседневной жизни.
- Активное лечение потливости.
- Дезинфекция обуви для недопущения реинфекции и рецидива. Для снижения вероятности рецидива нужно обработать всю обувь больного раствором формальдегида.
- Своевременное лечение общего заболевания, которое провоцирует кожную патологию.
В общественных местах:
- Проведение частой дезинфекции полов, скамеек, настилов, душевых, бассейнов.
- Осмотр работников бань, саун и бассейнов на выявление эпидермофитии.
- Регулярные осмотры посещающих бассейны дерматологом.
При эпидермофитии стоп осложнениями считаются:
- Переход из одной формы в другую.
- Онихомикоз.
- Присоединение бактериальной инфекции: вторичная пиодермия, лимфангит, лимфаденит и рецидивирующее рожистое воспаление, резистентное к лечению антибиотиками. На фоне таких поражений возникает тромбофлебит, лимфостаз и слоновость (элефантиаз).
- Аллергизация организма: крапивница, бронхиальная астма, аллергический ринит, возникновение микидов (вторичные аллергические высыпания при микозах).
При паховой эпидермофитии:
- Микотическая экзема. Она встречается при хронической форме, проявляется лихенизацией кожи (уплотнение), которое возникает от расчесов. Процесс напоминает нейродермит.
- Аллергический дерматит.
- Импетигинизация — развитие импетиго, как осложнения микоза. Импетиго — это стрепто-стафилококковое поражение кожи.
Несмотря на то, что для эпидермофитии характерно длительное течение и склонность к рецидиву, прогноз обычно относительно благоприятный. Если правильно назначено лечение наступает выздоровление. При этом важно тщательно соблюдать сроки лечения, соблюдать правила личной гигиены и устранить все факторы риска, в том числе корректировать уровень сахара при сахарном диабете.
Эпидермофития стоп характеризуется более упорным течением, но при правильном и длительном лечении прогноз относительно выздоровления также благоприятный. При присоединении бактериальных инфекций прогноз заболевания более серьезный. Онихомикозы поддаются лечению, однако оно должно быть длительным и с применением системных препаратов. Эффект при лечении онихомикоза зависит не только от распространенности процесса, формы поражения ногтя и правильного выбора средств, но и от проведения дезинфекции обуви вплоть до отрастания здорового ногтя.
- Сергеев А. Ю., Сергеев Ю. В. Грибковые инфекции (руководство для врачей). М., 2003. 185–193.
- Лещенко В. М. Грибковые заболевания кожи. В кн.: Кожные и венерические болезни (руководство для врачей). Под ред. Ю. К. Скрипкина, В. Н. Мордовцева. М., 1999. Т. 1. С. 257–311.
- Сергеев В.Ю., Сергеев А.Ю. Дерматофии: новое в диагностике, терапии и профилактикенаиболее распространенных микозов человека. Consilium medicum.– Дерматология.–2008.–№1.–С.30–35.
- Халдин А.А.,Сергеев В.Ю., Изюмова И.М. Современные представления о паховых дерматофитиях: этиология, эпидемиология, клиника и эффективная терапия. Рос.журн. кож. и вен. бол.– 2005.–№ 5.–С. 43–48.
Возможность записаться к врачу как мужского так и женского пола на выбор
Анонимность анализов и лечения
* поиск по всем статьям на сайте