Работаю поваром в горячем цехе. У меня среднее телосложение, занимаюсь спортом. Несмотря на легкую рабочую форму, в летние месяцы сильно потеет между ног и появляются красные пятна. Потливость в паху может возникать и в другое время года, учитывая специфику моей работы. От зуда и боли между ног уже зубы сводит. Если натер между ног, что делать и чем мазать? Георгий, 24 года, Санкт-Петербург
Учитывая, что Вы ведете здоровый образ жизни и имеете хорошую форму, стоит предположить, что появление опрелости связано с чрезмерной потливостью в жару. Тем не менее, я не видел Вас и не могу достоверно характеризовать причину избыточной потливости в паховой области, характер опрелости и степень ее выраженности. Для того, чтобы определиться с дальнейшей лечебной тактикой, следует знать механизмы появления опрелостей, степенью их выраженности.
Если мужчина сильно натер между ног, то это часто объясняется избыточной массой тела и потливостью.
Опрелость в паховой области у мужчин относится к группе дерматологических воспалительных заболеваний. Основной причиной патологии является длительное трение кожи и воздействие пота, кожного сала и других продуктов эпителиальной секреции. Отсутствие адекватной терапии практически всегда провоцирует проникновение патогенных микроорганизмов в истонченную кожу. Инфицирование может повлечь серьезные бактериальные, вирусные или грибковые заболевания. Часто опрелости регистрируют у маленьких детей, что связано с тонкой кожей, наличия складочек на коже, постоянному их трению. Взрослые практически во всех случаях умалчивают о проблеме, что приводит к последствиям в виде неэстетических мокнущих пятен, гнойников, изменения пигментации. Кроме того, опрелости сопровождаются мучительной болью, зудом, жжением, гиперемией и отечностью кожи в зоне поражения.
- Причины
- Что делать
- Чем мазать
- Что делать, опять натерла внутреннюю сторону бедра
- Причины натирания
- Как предотвратить натирание
- Что делать, если бедра все равно натерлись
- Что делать, если при ходьбе натирает между ног
- Детская присыпка
- Средства для спорта
- Твердый дезодорант-стик
- Нижнее белье
- Воспаление седалищного нерва
- Причины воспаления седалищного нерва
- Симптомы воспаления седалищного нерва
- Лечение при воспалении седалищного нерва
- Особенности симптомов и лечения воспаления седалищного нерва
- Защемление седалищного нерва
- Симптомы и лечение при защемлении седалищного нерва
- Симптомы защемления седалищного нерва
- Симптомы у женщин при защемлении седалищного нерва
- Лечение защемления седалищного нерва
- Как лечат защемление седалищного нерва?
- Определение болезни. Причины заболевания
- Симптомы паховой эпидермофитии
- Патогенез паховой эпидермофитии
- Классификация и стадии развития паховой эпидермофитии
- Осложнения паховой эпидермофитии
- Диагностика паховой эпидермофитии
- Лечение паховой эпидермофитии
- Прогноз. Профилактика
- Причины, проявления на коже, лечение
- Заразные болезни, вызывающие зуд в паху
- Чесотка
- Лобковые вши
- Грибки
- Другие болезни, передающиеся половым путём
- Незаразные причины
- Аллергии
- Потница
- Системные болезни
- Психологические причины
- Лечение зуда в паху у мужчин
- Признаки и симптомы тромбоза глубоких вен
- Когда обратиться к врачу
Причины
Опрелость не всегда связана с сильной жарой. При повышенной секреции потовых желез у мужчин, возникновения воспаления кожи в паху может носить хронический характер. Появление натертостей провоцирует целый ряд предрасполагающих факторов:
- тесное и неудобное нижнее белье:
- ношение синтетической одежды;
- неподходящий фасон одежды.
Ткань может врезаться в складки, способствовать сильному натиранию в паху. Синтетическое белье создает парниковый эффект, создает благоприятную среду для размножения условно-патогенных сред, увеличивая степень инфицирования натертой области. Если при ношении одежды возникают неприятные ощущения, следует заменить одежду на более подходящую. Трение может возникать при ходьбе, особенно на значительные расстояния.
Стимуляция повышенного потоотделения может быть вызвана следующими факторами:
- избыточная масса тела (даже на незначительное превышение индекса массы);
- повышенная секреция потовых желез (наследственные факторы, патологии железистых структур);
- грибковое поражение эпителия (иначе, паховая эпидермофития);
- использование некачественных средств гигиены;
- заболевания кожи (дерматозы, генитальный герпес, системные патологии);
- использование презервативов, интимных гелей.
При повторяющихся эпизодах натирания в паховой области следует обратиться к профильному врачу-дерматовенерологу. Только забор мазка с области пораженной кожи (особенно при мокнущих ранках), анализы крови и визуальный осмотр кожи пациента позволят точно определить степень поражения кожных покровов и назначить адекватную коррекцию.
Основными признаками патологии являются постоянный зуд, сильная болезненность, трещинки и эрозии, бессонница и раздражительность. Симптомами заболевания могут быть сильное жжение, покраснение и мокнущие выделения, гнойнички, кровоточивость при выраженной стадии заболевания. По мере развития недуга выделения сопровождаются неприятных запахом, генерализаций опрелости и воспаления на половой член.
Что делать
Лечение опрелостей связано с причиной появления патологии. Устранение зуда, жжения и других неприятных признаком носит симптоматический характер. Устранение основной причины позволяет окончательно избавиться от болезни. Алгоритм лечения выглядит следующим образом:
- промывание пораженной кожи чистой водой с мыльным раствором;
- тщательное высушивание стерильным полотенцем (промакивания);
- ношение удобного дышащего белья из натуральных тканей;
- антисептическая обработка (фурацилин, хлоргексидин водный, Мирамистин).
Чем мазать
Для уменьшения трения в Вашем случае лучше использовать детскую присыпку. Это уменьшит раздражение кожи во время работы в жаркое время, предотвратить дальнейшее распространение воспаления. Среди эффективных медикаментозных препаратов идеально подойдут следующие:
- Паста цинково-салициловая
Препарат обладает подсушивающим противовоспалительным действием, ускоряет заживление мокнущих ранок. - Бепантен
Гипоаллергенное средство для восстановления пораженной кожи. - Мазь Нистатин
при грибковых поражениях кожи. - Мазь Клотримазол
препарат широкого спектра действия с противогрибковым действием. - Синтомицин
Линимент с антибиотиком в составе.
Незначительное поражение кожи, возникающее из-за жары или тесного белья, не требует особенного лечения. Здесь достаточно талька, дезинфекции, тщательной гигиены промежностей. Эффективными методами борьбы с воспалением является использование эфирных масел. Лучшим вариантом лечения будет осмотр пораженной кожи специалистом, оценка степени поражения и соответственная терапия. Чтобы не натирало между ног постоянно, следует проводит частую гигиену и тщательно высушивать кожу.
Борьба с хроническими опрелостями является длительной и комплексной. Ускорению заживления кожных покровов способствует прием витаминных комплексов, стимулирующих регенерацию кожных покровов. Обязательно стоит вести здоровый образ жизни, временно исключить половые контакты (особенно, при смене непостоянных половых партнерах)
Опрелость: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Опрелостью называется нарушение целости кожных покровов, образующих крупные складки. Опрелость развивается в результате раздражающего и длительного увлажняющего влияния продуктов кожной секреции (кожного сала, пота), а также трения соприкасающихся поверхностей кожи.
Проявляется опрелость в виде покраснения кожных складок (бедренно-мошоночной, межъягодичной, подмышечных, под молочными железами у женщин, у тучных людей в складках живота, иногда в заушных складках, между пальцами стоп и кистей).
В дальнейшем, если лечение не начато, в глубине складки формируются поверхностные трещины, происходит отслойка верхнего слоя эпидермиса (шелушение). В запущенных случаях наблюдаются болезненные кровоточащие изъязвления (эрозии) пораженной поверхности кожи, покрытые серым или бурым налетом. Пациент отмечает выраженное жжение, боль и зуд.
Продолжительная опрелость может превратиться в экзему, которая сопровождается обильными высыпаниями на теле с присоединением стрептококковой инфекции или дрожжеподобного грибка. При присоединении инфекции на месте опрелости образуется открытая гнойная рана. В межпальцевых промежутках и в межъягодичной складке на поврежденной поверхности часто развивается грибковая флора.
Опрелости могут появиться на коже взрослого человека, у лежачего больного, однако больше всего подвержена воспалению кожа новорожденных.
Опрелость бывает детской и взрослой. По характеру возникновения – инфекционной и неинфекционной.
Различают несколько стадий опрелости:
- легкая – небольшое покраснение без нарушения целостности кожи;
- средняя – на фоне покрасневшей кожи видны незначительные эрозии, микротрещины, иногда мелкие гнойники;
- тяжелая – кроме покрасневшей кожи и трещин видны участки эрозий, язвочки, эпидермис местами отслаивается. Практически всегда присоединяется инфекция, бактериальная или грибковая. Крайнее проявление тяжелой степени – микробная экзема, при которой поражения утяжеляются аутоиммунным процессом.
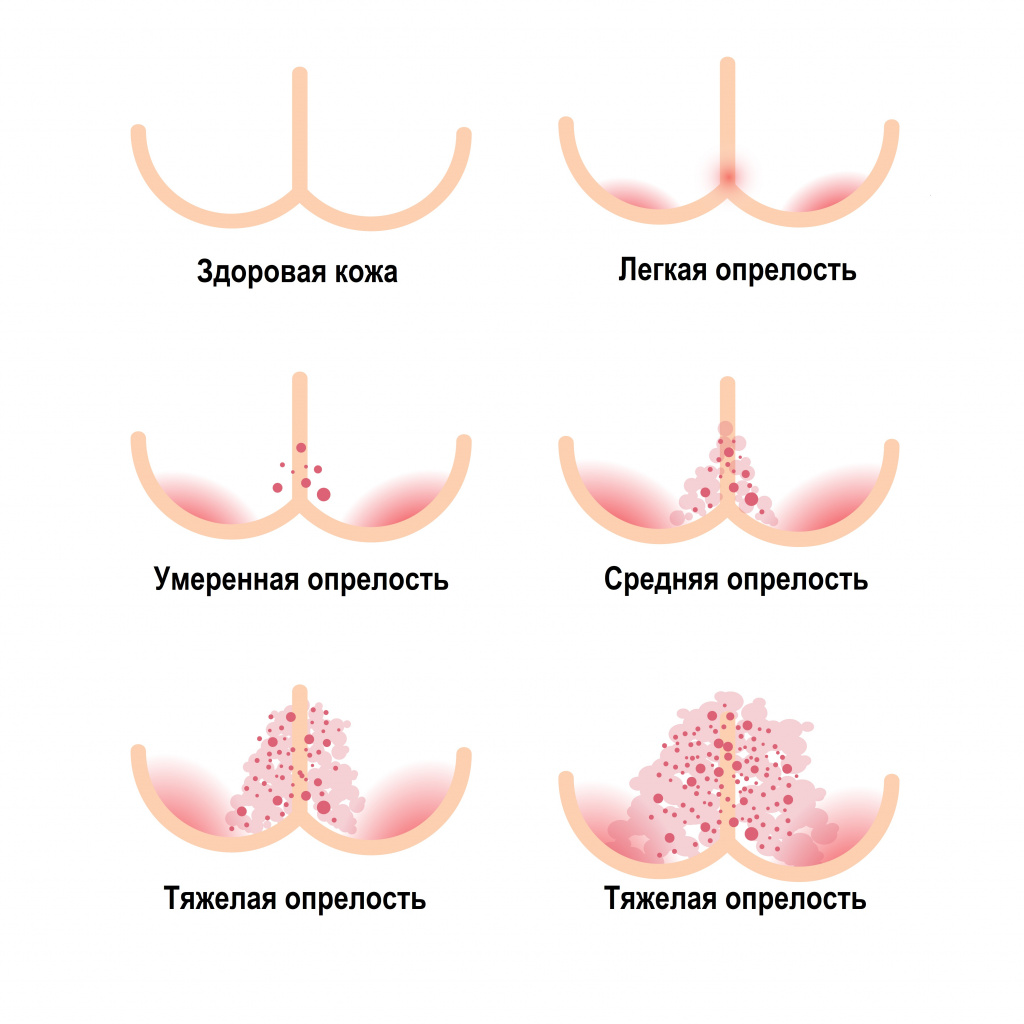
Опрелость может быть:
- пеленочной,
- импетиго (появляется в паховой области),
- аллергическое кольцо (на продукты питания и средства гигиены).
Чаще всего встречаются следующие виды опрелостей:
- мокнущие;
- диабетические, возникающие, главным образом, в паховых и бедренных складках, под молочными железами и в подмышечных впадинах;
- себорейные, возникающие за ушными раковинами, на шее, в подмышечных впадинах, паховых складках и в области пупка;
- стрептококковые;
- грибковые;
- под гипсом;
- между ягодицами;
- на стопах и ногах;
- пупочные.
Возможные причины возникновения опрелости
Основная причина возникновения опрелости – повышенная влажность кожи в области естественных складок и воздействие раздражающих химических компонентов. Иными словами, для появления опрелости должны быть созданы благоприятные условия, повышающие уязвимость кожи даже при незначительном механическом воздействии (трении).
В кале присутствуют ферменты (протеаза и липаза), которые буквально разъедают кожу, поэтому при диарее опрелости нередко развиваются в течение нескольких часов.
Опрелость у новорожденных может появиться по разным причинам, например, из-за трения или постоянной влажности под подгузником. Но основной фактор – контакт кожного покрова с мочой и калом.
Аммиак, который образуется при расщеплении мочевины, оказывает раздражающее воздействие на нежную кожу ребенка.
Каловые массы отличаются кислой реакцией. Если же малыш страдает диареей, то это также приводит к появлению опрелостей.
Причины возникновения опрелостей у детей:
- некачественные подгузники;
- редкая смена подгузников;
- небрежное вытирание тела ребенка после водных процедур;
- слишком сильное укутывание младенца;
- высокая температура воздуха в помещении.
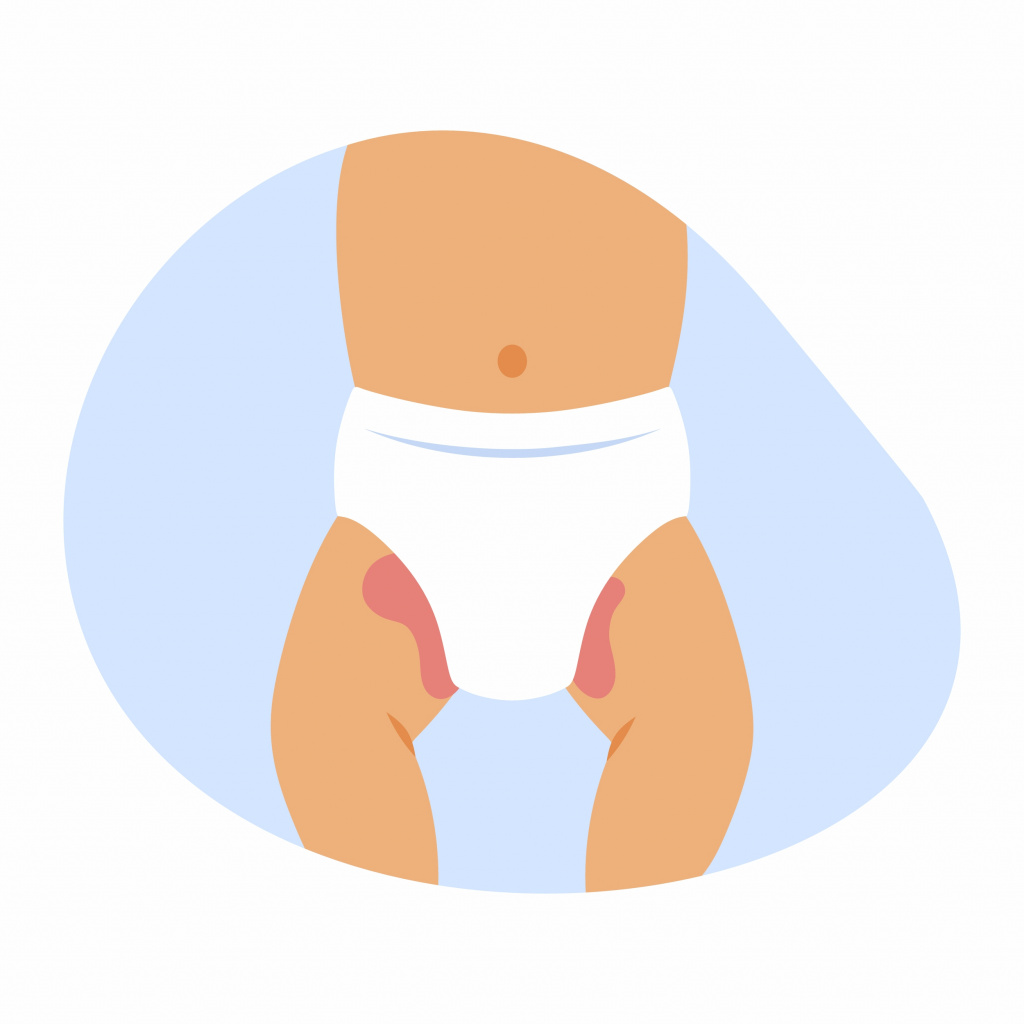
Значительно повышает риск развития опрелостей аллергическая предрасположенность. У новорожденных и младенцев до года аллергическая реакция на продукты питания матери, детское питание, гигиенические средства, появление в рационе ребенка новой пищи, лечение антибиотиками малыша или матери также могут способствовать появлению опрелостей.
Еще один важный фактор – индивидуальные особенности детской кожи: если у младенца гиперчувствительная кожа, то риск опрелостей существенно возрастает.
Причины образования опрелостей у взрослых:
- плохая вентиляция воздуха в области кожных складок;
- усиленное потоотделение;
- сахарный диабет и другие эндокринные нарушения;
- избыточная масса тела, ожирение;
- непроизвольное мочеиспускание;
- аллергические реакции;
- инфекции кожи;
- геморрой;
- выделения из свищей и естественных анатомических отверстий у тяжелобольных пациентов;
- нарушение основных правил гигиены, недостаточное обсушивание складок кожи после купания.
У людей пожилого возраста снижается выработка эластина и коллагена, что сказывается на состоянии кожи, приводя к ее сухости, истончению, потере эластичности. Кожа легко травмируется, покрывается трещинами и воспаляется.
К каким врачам обращаться при опрелости
Лечение осуществляет врач-дерматолог или врач общей практики амбулаторно. При появлении опрелости у ребенка следует обратиться к врачу-педиатру, в сложных случаях к лечению привлекается детский дерматолог.
Диагностика и обследования при опрелости
Диагноз ставят на основании клинической картины – по месту поражения и внешнему виду пораженных участков кожи. Учитываются жалобы пациента и данные объективного осмотра.
При необходимости с пораженной поверхности кожи берутся мазки для последующего бактериологического исследования.
Дифференциальный диагноз проводят с экземой, эритразмой, кандидамикозом, стрептодермией, эпидермофитией стоп, псориазом.
Что делать при опрелости
Основой лечения опрелостей у детей является поддержание кожи ребенка чистой и сухой. Требуется частая смена подгузников, обработка кожи только натуральными тканями (лучше хлопковыми) без лишнего трения. Следует давать ребенку полежать без подгузника при его смене. Необходимо исключить использование в зоне соприкосновения подгузника с кожей спиртосодержащих средств, присыпок.
Основные действия родителей при появлении раздражения или опрелостей на коже младенцев:
- оптимизация микроклимата в комнате – нельзя допускать перегрева ребенка;
- обработка поврежденных участков кожи;
- активное купание.
Основные мероприятия для профилактики опрелостей у взрослых:
- ежедневно промывать естественные складки кожи с последующим их высушиванием с помощью прохладной струи воздуха (фена);
- проводить туалет кожи и складок после непроизвольных испражнений и мочеиспусканий;
- принимать воздушные ванны для складок кожи: лежать с руками, отведенными в стороны или верх, отводить ноги в сторону или выпрямлять их, выкладывать пациента на живот, прокладывать между пальцами ног или рук небольшие валики, чтобы пальцы были раздвинуты;
- исключить обработку складок вазелиновым, оливковым и другими маслами, поскольку они способствуют истончению кожи в ее складках;
- использовать для лежачих больных чистое и сухое постельное и нательное белье;
- как можно чаще менять памперсы при недержании мочи;
- отказаться от напитков и еды, способствующих возникновению аллергии;
- постараться устранить причины повышенного потоотделения;
- частые гигиенические ванны.
Важное условие успешного лечения опрелостей – устранение факторов, обусловливающих уязвимость кожных покровов, выполнение всех необходимых гигиенических требований.
Лечение включает средства с подсушивающим эффектом и иногда местные противовоспалительные препараты.
Несколько раз в день после обработки моющими средствами, растворами антисептиков или отварами трав кожу в складках следует хорошо просушивать и обрабатывать присыпками, мазями или кремами, содержащими противовоспалительные, дубильные компоненты. Эффективны средства, содержащие цинк, борную и таниновую кислоты. На месте повреждения образуется плотная корка, после отпадения которой кожные покровы восстанавливаются.
С целью профилактики повторного появления опрелостей следует поддерживать чистоту кожи, следить за тем, чтобы она всегда оставалась сухой. Возможно применение косметических масел, детского крема, уменьшающих трение кожи в области складок, или присыпок, обеспечивающих поглощение скопившейся влаги.
Лечение первой стадии опрелости сводится к следующему:
- регулярное очищение кожи больного;
- проведение воздушных ванн;
- сбалансированное питание для снижения потоотделения, причем вся еда и напитки не должны быть горячими;
- проведение лечения сопутствующих и хронических заболеваний для улучшения общего состояния больного.
Для ухода за зонами опрелости пользуются мазями на основе цинка и детскими присыпками. Хороших результатов подсушивания проблемных участков кожи и улучшения местного кровообращения можно добиться путем прогревания лампой Минина.
На этапе лечения опрелостей второй стадии необходимо подключить медикаментозные препараты:
- для уменьшения воспаления применяют препараты антисептического действия, например, салициловую кислоту или фурацилин;
- для улучшения регенерационных процессов следует применять мази с витаминами группы B;
- антигистаминные препараты помогают снять зуд.
Лечение запущенных опрелостей третьей стадии проходит строго под контролем врача. Ухаживающим родственникам необходимо тщательно следовать всем предписаниям. С целью уменьшения выраженности воспалительного процесса и предотвращения развития инфекции часто используют примочки, пропитанные жидкостью Бурова. Концентрацию раствора определяет врач.
В ряде случаев могут потребоваться рентгенотерапия и ультрафиолетовое облучение.
При присоединении вторичной инфекции назначаются антибактериальные или противогрибковые средства.
Необходимо помнить, что места опрелостей очень болезненны, поэтому при обработке их ни в коем случае нельзя тереть, а только промакивать или обмывать струей воды или антисептического раствора.
- Беляева И.А. Современные рекомендации по уходу за кожей новорожденного: традиции и инновации (обзор литературы) // «РМЖ». – 2018. – №2. – С. 125-128.
- Устинов М.В. Эмпирическая терапия воспалительных поражений кожи крупных складок // «РМЖ». – 2016. – №14. – С. 945-948.
- Родионов А.Н. Грибковые заболевания кожи: руководство для врачей (2-е изд.) // – СПб, 2000. – 288 с.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Что делать, опять натерла внутреннюю сторону бедра
Последний —
02 апреля, 22:58
Перейти
Та же самая проблема была,теперьее нет- перед выходом из дома намажте в том месте где натираете, любым жирным кремом посильнее, я мажу кремом для рук, только намажте чтобы скользило, и никаких проблем, крем носите с собой в сумочке, через 3-4 часа повторите
06 октября 2009, 00:53
25 октября 2009, 22:16
пошерстила интернет, предлагают также обрезать колготки и использовать вместо “тонких панталон”, ха-ха
Это у тех, у кого дырища между ногами такая, что поезд пройдет. Да у них, все продувается)) А ножки Х-ом бывают и у тощеньких. А легкие воздушные брючки летом еще никому не мешали. Еще есть юбка-шорты. Пушистенько-легко.
У моей мамы эта проблема всю жизнь. Она постоянно носит прорезиненые (ну или как их там?) панталончики, раньше их трудно было достать, так ей из загранки привозили по блату. Говорит, что за столько лет уже привыкла и ей совсем в них не жарко. От этого конечно есть побочный эффект. Вы про что подумали? Какой может быть эффект от ношения синтетики больше 30 лет? У неё ВООБЩЕ нет целлюлита!

Натирание внутренней поверхности бедер — это раздражение кожи, которое возникает из-за трения ног друг о друга или об одежду. Трение повреждает кожу и вызывает дискомфорт, также может появляться покраснение, зуд, сыпь и волдыри.
Натирание — довольно распространенная проблема. Например, 62% участников опроса в «Купруме» сталкивались с ним хотя бы раз в жизни.
Причины натирания
С натиранием может столкнуться любой человек, но есть факторы, которые повышают шансы:
- Потливость. В жару потоотделение увеличивается, из-за этого бедра становятся влажными. Они начинают тереться друг о друга и возникает раздражение. Поэтому многие люди сталкиваются с натиранием преимущественно в летние месяцы, когда особенно жарко.
- Бег, ходьба, езда на велосипеде. При движении бедра все больше трутся друг о друга, вызывая раздражение. Поэтому спортсмены тоже часто сталкиваются с натиранием.
- Юбки, платья, короткие шорты. В некоторой одежде между бедрами не остается барьера.
- Тесная одежда или одежда из грубой ткани. Так бедра трутся об одежду.
- Лишний вес. Натирание затрагивает людей не только с избыточным весом, но они чаще сталкиваются с этой проблемой.
- Большие мышцы бедер. У человека может быть нормальный вес, но из-за размера мышц бедра могут постоянно соприкасаться друг с другом.
Как предотвратить натирание
Об этом мы спросили наших подписчиков, сейчас разберем их ответы и расскажем о других лайфхаках.
Некоторые из наших читателей предположили, что нормализация веса — это надежный способ избавиться от натирания. Это может сработать для некоторых людей, но далеко не всегда избыточный вес — причина трения бедер, поэтому если дело не в весе, проблема останется.
Профессиональные спортсмены часто используют специальные смазки против натирания, чтобы участки кожи скользили друг по другу, а не терлись. Для этого также подойдет обычный вазелин. Еще можно использовать кремы для рук, лосьоны или масла для тела, солнцезащитный крем.
Главное, чтобы эти продукты не делали кожу липкой или слишком быстро впитывались, тогда эффекта скольжения не будет.
Леггинсы или велосипедки плотно прилегают и выступают барьером для кожи — бедра не трутся друг о друга. При этом лучше выбирать одежду из водоотводящей ткани, такой как полипропилен или спандекс.
Если хочется носить платье или юбку, то под них можно надеть корректирующие шорты либо повязки против натирания, которые выглядят как две широкие резинки. Если на улице уже холодно, подойдут плотные колготки.
Пластыри от натирания
Есть пластыри или ленты, которые приклеиваются к бедру и предотвращают натирание.
Антиперспирант или присыпка
Если кожа натирается из-за влаги, то антиперспирант может помочь предотвратить чрезмерное потоотделение в зоне бедер. Также можно выбирать кремы, защищающие от пота, или присыпки, которые не дают коже стать мокрой.
Важно, чтобы кожа бедер оставалось сухой, так меньше шанс натереть. Можно регулярно промакивать бедра салфетками или мыть теплой водой, а затем вытирать насухо. После таких процедур можно обновить присыпку, антиперспирант, крем, смазку, надеть повязки или использовать пластырь.
Что делать, если бедра все равно натерлись
Если чувствуете раздражение кожи, то постарайтесь избавиться от того, что его вызывает. Если раздражение появилось при беге, то лучше остановиться. Если из-за того, что бедра намокли, то нужно их вытереть.
Вот что поможет, если все же натерли бедра:
- Вымойте пораженный участок теплой водой с мягким мылом. Это может вызвать жжение. Некоторые обнаруживают, что натерли ноги, только когда принимают душ и чувствуют дискомфорт.
- Не используйте спирт или перекись водорода.
- Аккуратно промокните бедра насухо, не трите их.
- Нанести тонкий слой вазелина, он поможет защитить кожу и сохранить ее влажной во время заживления. Еще можно использовать гель с алоэ вера, если появился зуд.
Что делать, если при ходьбе натирает между ног
Вы также страдаете от натирания между ног во время ходьбы, особенно в летнее время? Не спешите отчаиваться: мы расскажем, что действительно поможет убрать дискомфорт и предотвратить появление ран в уязвимых местах.
Это одна из тез вещей, о которых люди предпочитают молчать. Ну, кому нравится рассказывать, что его бедра во время движения трутся друг об дружку и истирают кожу в кровь? Но это, действительно, проблема, от которой мучаются множество людей. Кстати, не только женщины. И не только толстяки, как часто думают.
У некоторых людей, например, ноги расположены близко друг к другу, и при нагревании тела летом у них появляются симптомы трения между бедрами. Также неправильно подобранная одежда может спровоцировать появление потертостей. Но независимо от причин появления болезненных ощущений при ходьбе, от них нужно избавляться. Представляем вам самые эффективные методы:
Детская присыпка
Одно из самых простых решений – присыпать проблемные места тальком. Таким образом, трение кожи будет сведено к минимуму. Однако если бедра сильно трутся друг о друга, эффект не продлится долго и обновлять слой присыпки придется намного чаще.
Средства для спорта
Кроме присыпки эксперты также советуют пользоваться средствами защиты кожи, которые часто применяются в спорте. Специальные смазочные карандаши, так называемые бодиглайды, наносятся точечно на пораженные участки, предотвращая жжение и образование волдырей при трении. Они прозрачные, легко впитываются, не оставляют ощущения жирности, но при этом устойчивы к истиранию и водонепроницаемы. Одного применения хватает на целый день.
Твердый дезодорант-стик
На многих форумах можно прочитать, что сухие дезодоранты очень помогают при данной проблеме. Специалисты также подтверждают эффективность этого средства и объясняют, что благодаря своим составляющим дезодорант минимизирует потоотделение между бедер и образует пленку, способствующую лучшему скольжению кожи.
Нижнее белье
Да, ходить по жаре в утягивающих панталонах или велосипедках не каждому по вкусу. Но это реально помогает. По словам экспертов, корректирующие свойства ткани не допускают распространения отека, а волокна защищают эпидермис от раздражения.
Альтернативный вариант – приобрести бандалетки. Эти изделия также предназначены для защиты от натирания, они, как правило, выполнены из тонкого эластичного полотна и практически незаметны под одеждой. Женщин же особенно порадуют модели из кружева.
Воспаление седалищного нерва
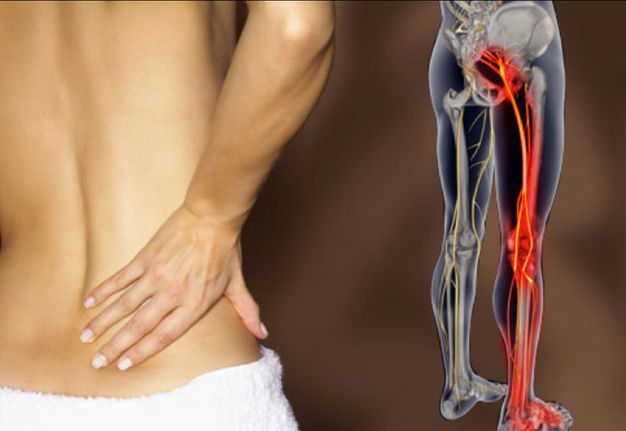
Воспаление седалищного нерва или ишиас – это раздражение в области спины, поясницы, ног или ягодиц. Проявляется дискомфорт в качестве резкой и ноющей боли. Чаще всего воспаление беспокоит людей старше 30 лет. На боль в спине жалуется четверть населения мира, из которых 20% – случаи воспаления седалищного нерва.
Сам нерв – один из самых крупных в человеческом организме. Именно он имеет повышенную чувствительность и воспаляется чаще остальных. Причина проста – седалищный нерв отвечает за подвижность нижних конечностей, то есть за ходьбу, бег, присед и другие движения, совершаемые ежедневно.
Воспаление седалищного нерва – дело серьезное, требующее немедленного лечения. Нерв берет начало в зоне малого таза и простирается на территорию большинства отделов нижней части тела. Он охватывает область от поясничного отдела до ступни, а это половина человеческого организма.
Причины воспаления седалищного нерва
Специалисты выделяют ряд причин появления воспалительного процесса:
Симптомы воспаления седалищного нерва
Сказывается воспаление не только на внешних органах, но и на внутренних. Нарушается работа мочеполовой и пищеварительной систем. Например, может происходить непроизвольное мочеиспускание. У мужчин такая травма приводит к снижению либидо.
Если игнорировать симптомы воспаления, то они могут со временем исчезнуть. Однако они быстро вернутся и усилятся при отсутствии лечения.
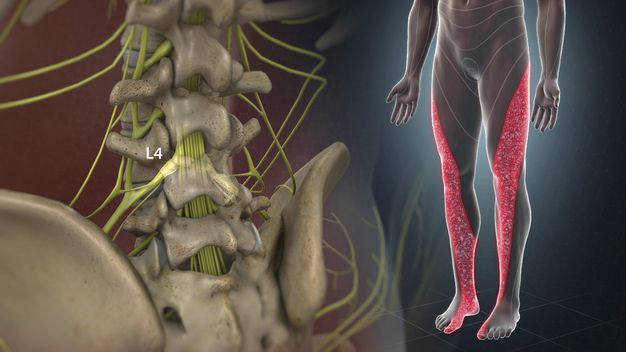
Лечение при воспалении седалищного нерва
При первых болезненных ощущениях стоит немедленно обратиться к невропатологу. Иначе боль будет только усиливаться и повлечет осложнения. В больнице специалист первым делом купирует очаг воспаления обезболивающими. После врач приступит к устранению причины появления недуга. Для диагностики заболевания специалист осмотрит поврежденный участок тела. После пациента отправляют на физиотерапевтические процедуры – магнитотерапию, электрофорез или УВЧ.
Если воспаление было вызвано инфекционными возбудителями, заболевшему показано антибактериальное и противовирусное лечение зоны поражения. При ишиасе, который был вызван появлением грыжи, доктора прибегают к хирургическому вмешательству с помощью микродискэктомии.
Также для устранения причины воспаления невропатолог может отправить вас и к другим специалистам, например, гинекологу, онкологу или урологу. Все зависит от самой причины появления недуга, в том числе и срок выздоровления. Однако во всех случаях пациенту показан полный покой до исчезновения острых болей.
Особенности симптомов и лечения воспаления седалищного нерва
Недуг не является обособленным заболеванием. Он считается симптомом серьезных проблем в пояснице или крестцовом отделе.
Обычно признаки воспаления не проходят бесследно и вызывают сильную боль у человека. Заболевание может протекать медленно либо наоборот очень быстро развиваться. Во втором случае симптомы недуга стремительно нарастают за несколько часов. При первых их проявлениях лучше незамедлительно обратиться к специалисту.
Для постановки очага заболевания необходима диагностика. Она включает в себя несколько процедур:
В «Медюнион» проводятся магнитно-резонансной томографии всех видов: головы, позвоночника, брюшной полости и суставов на современном оборудовании. В клинике установлен МРТ аппарат Siemens Magnetom Essenza, закрытого типа, мощностью 1,5 Тесла производства 2019 года.
Цена процедуры от 3 200 рублей, точную стоимость МРТ можно узнать по телефону +7 (391) 202-95-54. Для удобства вы можете воспользоваться онлайн-записью на нашем сайте.
Защемление седалищного нерва

Защемление седалищного нерва – дискомфорт в нижней части тела, связанный со сдавливанием или раздражением самого нерва. Чаще всего недугу подвержены люди старше 30 лет.
Седалищный нерв – самый большой в нашем организме. Он охватывает большую часть тела – от пояснично-крестцового отдела позвоночника, далее проходит в ягодицу, по задней поверхности бедра и к нижней части ноги. Потому важно следить за его состоянием. Малейшее раздражение в одной части нерва приведет к боли по всему его участку. При отсутствии своевременного лечения постепенно теряется чувствительность и подвижность нижних конечностей.
Защемление может появиться из-за:
Поэтому специалисты разделяют недуг на два вида – первичный и вторичный. Первичный связан с пережатием нервного ствола поврежденной мышцей, а вторичный вызван патологией позвоночного столба, тазобедренных суставов, а возникает на фоне беременности или заболеваний органов малого таза.
Защемление нерва может развиваться быстрее при наличии лишнего веса. Также важно следить за поступлением необходимых витаминов и минералов в организм, так как их отсутствие или недостаток приводит к риску ускоренного развития заболевания.
Симптомы и лечение при защемлении седалищного нерва
Этот недуг довольно болезненный и бесследно не пройдет. Потому при появлении первых симптомов стоит показаться специалисту – неврологу, невропатологу или терапевту. Он назначит необходимое лечение и медицинские препараты.
Симптомы защемления седалищного нерва
Именно при наличии данных симптомов невропатологи, неврологи и терапевты диагностируют защемление седалищного нерва. Если у специалиста есть сомнения, то для полного прояснения ситуации пациента направляют на КТ или МРТ. По результатам процедур будут определены диагноз и лечение.

Симптомы у женщин при защемлении седалищного нерва
Недуг может возникнуть во время беременности. На втором или третьем триместре увеличенная матка давит на тазовые мышцы, тем самым вызывает спазм. У будущей мамы происходит перераспределение центра тяжести и смещаются поясничные позвонки. Также в области малого таза растущая голова плода сдавливает седалищный нерв.
На боли в пояснице жалуются от 40 до 80% беременных женщин. Однако не всегда причиной тому защемление седалищного нерва, оно наблюдается лишь в 5% случаев.
Врачи говорят, что недуг может пройти после родов. Однако терпеть боль до этого момента не стоит, лучше показаться специалисту, чтобы избежать серьезных последствий и усиления боли.
Лечение защемления седалищного нерва
Чаще всего боль настигает внезапно. Потому перед обращением к специалисту нужно проделать несколько простых шагов:
Неотложную медицинскую помощь необходимо вызывать при нестерпимой боли, которая не притупляется и не подавляется анальгетиками. В случаях более благоприятных тоже необходима медицинская помощь. Лучше всего обратиться к неврологу, невропатологу или терапевту. Как только боль будет купирована, обратитесь к врачу в местной клинике.
Как лечат защемление седалищного нерва?
После опроса о симптомах и осмотра врач направляет пациента на рентген, УЗИ, КТ, МРТ или общий и биохимический анализ крови. Процедуры необходимы для того, чтобы определить масштаб проблемы. Также на основе их результатов врач устанавливает причину защемления седалищного нерва и обнаруживает воспаления.
После чего специалисты прописывают противовоспалительные препараты, комплекс витаминов группы «В» и миорелаксанты. Также пациент может получить направление на физиотерапию и ЛФК. Обычно процедуры назначаются при нестерпимой боли, которая не уходит даже после комплексного лечения. В особых случаях доктор может прописать и дополнительные витаминные комплексы, антиоксиданты и обезболивающие средства. Таким образом будут сниматься не только симптомы недуга, но и начнется борьба с болезнью-возбудителем.
Дополнительно специалисты назначают и санаторно-курортное лечение, которое подразумевает бальнеологические процедуры, например, грязелечение.
При защемлении седалищного нерва к хирургическому вмешательству врачи обращаются редко. В таком случае показаниями будут запущенные формы остеохондроза, которые не поддаются терапии, или же объемные процессы в пораженной области – опухоли или абсцессы.
Что такое паховая эпидермофития? Причины возникновения, диагностику и методы лечения разберем в статье доктора Агапова Сергея Анатольевича, венеролога со стажем в 38 лет.

Определение болезни. Причины заболевания
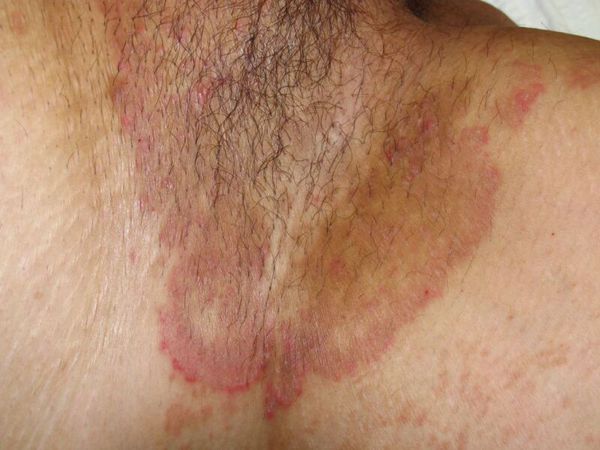
Паховая эпидермофития — грибковое заболевание кожи, характеризующееся зудом и сыпью в области крупных складок кожи, преимущественно паховых.
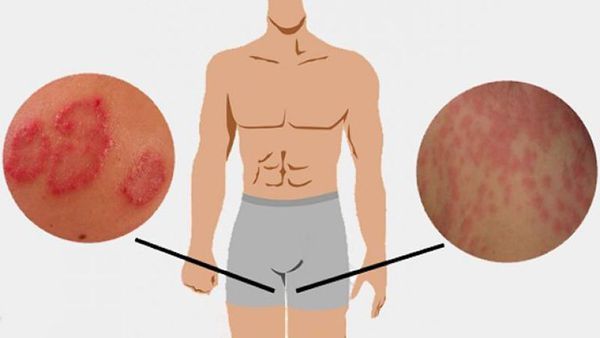
Симптомы паховой эпидермофитии
Для паховой эпидермофитии характерно:
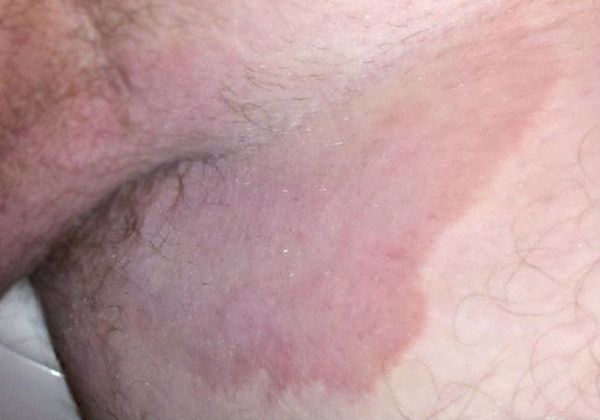
Патогенез паховой эпидермофитии
При наличии благоприятных условий патогенный гриб внедряется в кожу и начинает размножаться. Важное значение придаётся продуцируемому грибами ферменту кератиназе, который позволяет им проникать в клетки эпидермиса.
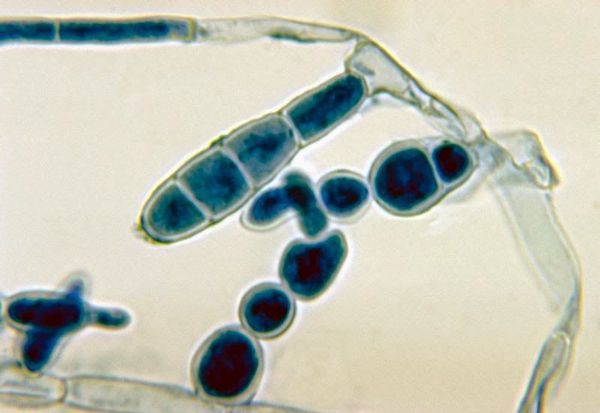
Определённую роль имеют ненасыщенный трансферрин плазмы (подавляет дерматофиты, связывая их ветвящиеся тонкие трубочки ), комплемент, опсонизирующие антитела (распознают чужие молекулы) и фагоцитоз нейтрофилами. Все эти механизмы препятствуют вовлечению в процесс глубоких тканей, поэтому дерматофиты никогда не проникают дальше базальной мембраны эпидермиса. В типичных случаях скорость разрастания мицелия значительно превышает как десквамацию эпителия, так и время на формирование иммунного ответа. В результате образуются кольцевидные очаги с периферической зоной активного размножения грибов и с центральной зоной, где кожа выглядит здоровой, так как здесь процесс частично или полностью подавлен средствами местного иммунитета.
Классификация и стадии развития паховой эпидермофитии
Общепринятой классификации заболевания не существует. Международная классификация болезней 10-го пересмотра (МКБ-10) в российской редакции определяет заболевание как «эпидермофития паховая», код — В35.6. В оригинальной редакции болезнь называется Tinea inguinalis (Tinea cruris) — микоз складок.
В развитии заболевания можно выделить несколько стадий:
В дальнейшем патологический процесс может развиваться по различным сценариям:
Без лечения заболевание может продолжаться годами, обостряясь летом или во время пребывания в областях с тёплым и влажным климатом.
Осложнения паховой эпидермофитии
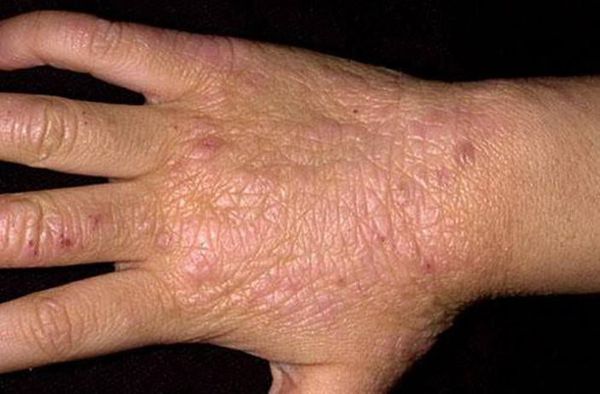
Другим осложнением является присоединение вторичной бактериальной инфекции, что ведёт к эрозированию очагов поражения, появлению пустул (гнойничков), мокнутию, резкой болезненности. В запущенных случаях возможно появление обширных язв.
В некоторых случаях происходит вторичное инфицирование дрожжеподобными грибами Candida, что утяжеляет течение заболевания и его лечение.
Диагностика паховой эпидермофитии
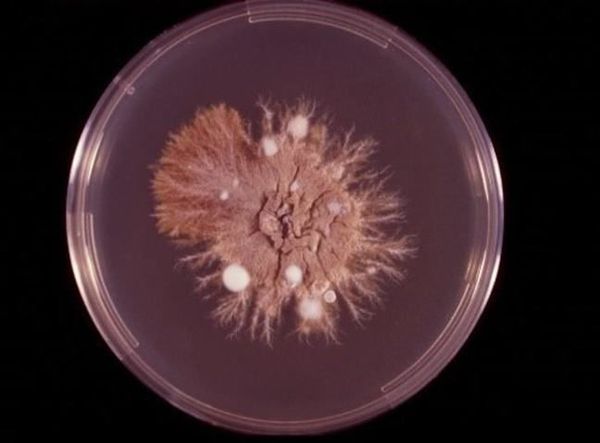
Во всех случаях диагноз заболевания должен быть подтверждён лабораторными методами исследования.
Паховую эпидермофитию следует отличать от следующих заболеваний:
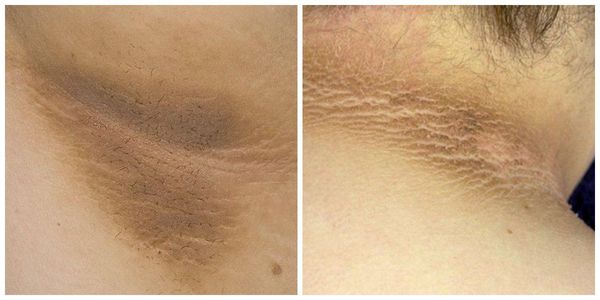
Лечение паховой эпидермофитии
Лечение паховой эпидермофитии должно включать в себя:
В последующем назначают пасты и мази, содержащие противогрибковые и глюкокортикостероидные лекарственные средства:
В большинстве случаев для лечения достаточно местного применения лекарственных средств. В отдельных случаях при распространённом процессе и наличии осложнений возможно назначение системной терапии:
При выраженном зуде рекомендуется назначение антигистаминных и седативных препаратов.
Прогноз. Профилактика
Прогноз при паховой эпидермофитии благоприятный. При вовремя и правильно назначенном лечении быстро наступает выздоровление. Однако, если факторы риска не устранены, возможно повторное инфицирование, так как иммунитет после перенесённого заболевания не формируется. Поэтому во избежание нового заражения необходимо исключить все факторы риска и соблюдать профилактические меры:
Причины, проявления на коже, лечение

Проанализируем причины, которые могут вызывать зуд, красноту и шелушение в области паха, особенно у мужчин. Необходимо отделить заразные заболевания от аллергии и других состояний, которые сопровождаются раздражением кожи.

Заразные болезни, вызывающие зуд в паху
В первую очередь это могут быть.
Чесотка
При ней характерны двухточечные высыпания по всему телу. В кожных складках, в том числе паховых, их больше всего. Особый признак — кожа сильнее чешется в ночные часы.
Лобковые вши
От них не защищает даже презерватив, поскольку эти насекомые живут в окружающих половые органы волосах. При внимательном осмотре через лупу врач уролог-венеролог может их увидеть.
Грибки
Чаще это грибки рода Кандида, передающиеся при половом акте. Одновременно с покраснением и зудом в паху, у мужчины будет воспаление и налёт на головке полового члена, белые выделения из уретры.
Иногда раздражение в паховых складках вызывают обычные кожные грибки-сапрофиты. Пятна в паху у мужчины будут в форме кольца, с припуханием кожи по краю.
Другие болезни, передающиеся половым путём
Хламидиоз, уреаплазмоз, генитальный герпес возникают после полового общения с больным партнёром. Неприятные ощущения в паху сопровождаются болезненностью при мочеиспускании, выделениями из мочевыводящего канала. Уплотняются паховые лимфоузлы.

Незаразные причины
Вызывать зуд и красноту в паху у мужчин также могут и другие причины.
Аллергии
Тонкая кожа паховых складок и мошонки восприимчива ко многим аллергенам. Это могут быть:
При устранении фактора, вызвавшего аллергию, наступает улучшение. Помогают выявить аллергию анализы на иммуноглобулины, иммунный статус крови.
Чаще аллергия протекает в форме атопического дерматита — сухое покраснение и шелушение в паху у мужчин; если появились маленькие пузырёчки на фоне красноты, говорят об экземе.
Потница
Сыпь в паху у мужчин и зуд может вызвать ношение тесного или синтетического белья. Усугубляют состояние пребывание в жаркой атмосфере, длительные поездки, когда нет возможности вымыться с мылом и дать телу подышать.
Суть потницы в том, что пот активно выделяется, а потовые железы закупориваются сальными выделениями, чешуйками кожи. В паховых складках появляются белые узелки, красные пятна.
Системные болезни
Провоцировать зуд могут сахарный диабет, болезни печени и жёлчного пузыря, почечная недостаточность, псориаз. Во всех таких случаях имеются другие важные симптомы этих недугов, и чешется по всему телу, а не только в паху. При железодефицитной анемии зуд усиливается во время контакта с водой.
Психологические причины
В некоторых случаях причиной сильного зуда в паху у мужчины может стать общая нервозность, обсессивно-компульсивные расстройства. Расчёсывания травмируют кожу, в царапины попадает стрептококковая инфекция, начинается воспаление.

Лечение зуда в паху у мужчин
Назначается в зависимости от причины, вызвавшей эти симптомы. При потнице помогают мытьё с мылом, высушивание кожи после мытья. На ночь паховые складки присыпают тальком. В других случаях могут потребоваться антибиотики или противогрибковые препараты, противоаллергические или успокаивающие средства.
При зуде, покраснении, шелушении, сыпи в паху обращайтесь к урологу-венерологу Клиники Dr. AkNer. Наши медики проведут обследование, выявят причину и помогут избавиться от недуга.
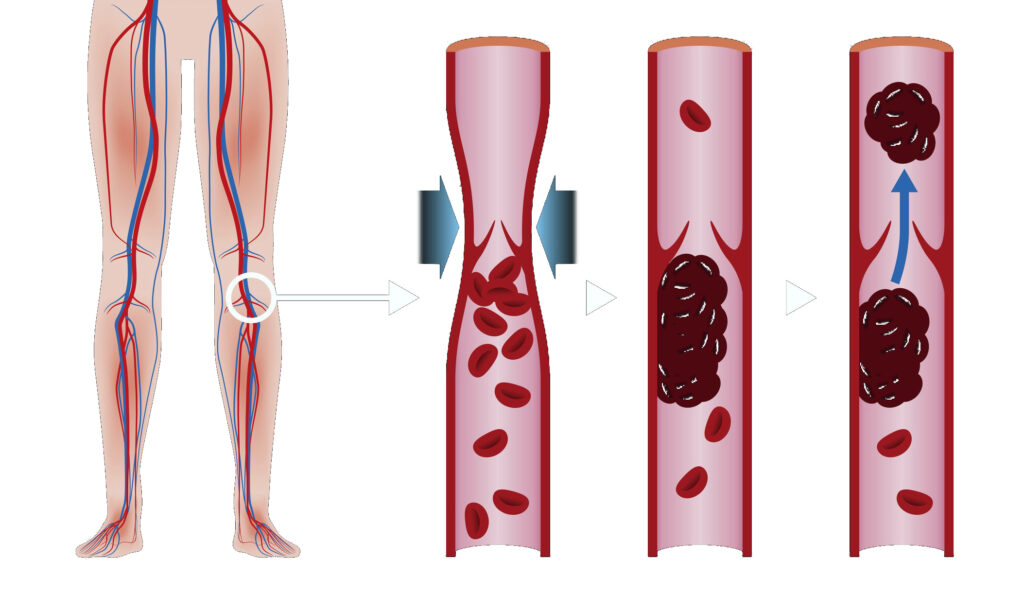
Признаки и симптомы тромбоза глубоких вен
Тромбоз глубоких вен (ТГВ) возникает, когда сгусток крови (тромб) образуется в одной или нескольких глубоких венах вашего тела, обычно в ногах. Тромбоз глубоких вен может вызвать боль в ногах или их отек, но может протекать бессимптомно.
ТГВ может быть связан с заболеваниями, которые влияют на процесс свертывания крови. Тромб в ногах также может образоваться, если вы не двигаетесь долгое время, например, после операции или несчастного случая. Но и ходьба на экстремально большие расстояния может приводить к образованию тромбов.
Тромбоз глубоких вен – серьезное заболевание, потому что сгустки крови в ваших венах могут перемещаться по кровотоку и застревать в легких, блокируя кровоток (тромбоэмболия легочной артерии). Однако тромбоэмболия легочной артерии может возникать без признаков ТГВ.
Когда ТГВ и тромбоэмболия легочной артерии возникают одновременно, это называется венозной тромбоэмболией (ВТЭ).
Признаки и симптомы ТГВ:
Тромбоз глубоких вен может протекать без заметных симптомов.
Когда обратиться к врачу
Если у вас признаки или симптомы ТГВ, обратитесь к врачу.
При появлении признаков или симптомов тромбоэмболии легочной артерии (ТЭЛА) – опасного для жизни осложнения тромбоза глубоких вен – обратитесь за неотложной медицинской помощью.
Предупреждающие признаки и симптомы тромбоэмболии легочной артерии включают:
Подозреваете тромбоз глубоких вен? Обратитесь к профессионалам.
Все, что препятствует нормальному течению или свертыванию крови, может вызвать образование тромбов.
Основными причинами ТГВ являются: повреждение вены в результате хирургического вмешательства или травмы, а также в связи воспалением от инфекции или травмы.